
Вопросы и задачи пропед
.pdfПалец-плессиметр располагается параллельно искомой границе, его перемещение должно производиться в направлении кратчайшего расстояния к искомой границе, т.е. по линии, перпендикулярной к искомой границе, до исчезновения легочного звука.
Положение врача и исследуемого.
Желательно при вертикальном положении больного (стоя, сидя), при необходимости у лежащего больного. Мускулатура плечевого пояса исследуемого должна быть в расслабленном состоянии во избежание изменения перкуторного звука: при перкуссии передней и задней поверхности грудной клетки руки исследуемого опущены (при положении сидя – лежат на коленях), при перкуссии боковых поверхностей – положены на голову.
В расположении врача по отношению к больному существенных ограничений нет: положение должно быть удобно, врач располагается сбоку от больного.
Порядок (последовательность) перкуссии. Производится определение нижних границ, границ верхушек, активной подвижности легочного края, границ пространства Траубе.
Определение нижних границ легких начинается с нижней границы правого легкого. Палец-плессиметр ставится в межреберья (параллельно искомой границе), перемещается сверху вниз, перкуссия проводится по топографическим линиям, начиная с окологрудинной линии и кончая околопозвоночной, до получения тупого перкуторного звука.
Определение нижней границы левого легкого проводится аналогично, но начиная не с окологрудинной линии, а с передней подмышечной линии. Расположение нижней границы легких у здорового человека:
|
Справа |
Слева |
L. parasternalis |
верхний край 6 ребра |
- |
L. medioclavicularis |
6 ребро |
- |
L. axillaris anterior |
7 ребро |
7 ребро |
L. axillaris media |
8 ребро |
9 ребро |
L. axillaris posterior |
9 ребро |
9 ребро |
L. scapularis |
10 ребро |
10 ребро |
L. paravertebralis |
остистый отросток 11 грудного позвонка |
|
Определение верхних границ легкого.
Определение высоты верхушек спереди и сзади. Палец-плессиметр располагается над ключицей параллельно ей и передвигается при перкуссии вверх и несколько внутрь до получения четкого укорочения звука. В норме высота стояния верхушки спереди 3 – 4 см как справа, так и слева.
Определение расположения верхушек сзади ведется от середины гребня лопатки к VII шейному позвонку.
В норме легочный звук распространяется до VII шейного позвонка.
Косвенное определение объема верхушки – определение ширины перешейков полей Крёнига.
Определение перешейков полей Крёнига ведется по общим принципам топографической перкуссии: палец-плессиметр ставится на центр ската плеча перпендикулярно краю трапециевидной мышцы, перкуссия ведется вверх – медиально и вниз – латерально до появления тупого звука. Ширина
перешейков составляет от 5 до 8 см (в зависимости от роста исследуемого) с различием между обеими сторонами не более 1 см.
Определение активной подвижности легочных краев – изменения границы легкого при форсированном вдохе и форсированном выдохе. Определяют границу легкого при спокойном дыхании и отмечают точкой на коже пациента, затем ему предлагают сделать максимально глубокий вдох и задержать на вдохе дыхание (при вдохе диафрагма опускается, граница легкого смещается вниз) и продолжают перкуссию от границы, определенной при спокойном дыхании, вниз до получения тупого звука. Границу, определенную на вдохе, также отмечают на коже пациента. После этого палец-плессиметр ставится значительно выше границы, определенной при спокойном дыхании, больному предлагают сделать форсированный выдох и на выдохе задержать дыхание (при выдохе диафрагма поднимается и перемещается вверх граница легкого). Перкуссия ведется сверху вниз, т.е. от легочного звука к тупому, найденная граница отмечается точкой. Сантиметровой лентой измеряют расстояние от границы легкого при спокойном дыхании до границ на вдохе и выдохе.
Определение активной подвижности легочного края может быть произведено по всем топографическим линиям. Практически бывает достаточно определение по одной из топографических линий (симметрично справа и слева), а именно по средним или задним подмышечным линиям, где физиологически подвижность края максимальная. В норме активная подвижность легочного края по этим линиям составляет не менее 4 см на вдохе и 4 см на выдохе.
Определение границ пространства Траубе. Тимпанический звук обусловлен газовым пузырем желудка,
расположенного под диафрагмой в непосредственной близости к передней стенке грудной клетки. Анатомически пространство Траубе соответствует проекции левого плеврального синуса на переднюю поверхность грудной клетки. Пространство Траубе ограничено: медиально – левой долей печени, латерально – передним краем селезенки, вверху – нижней границей левого легкого, внизу – левой реберной дугой. Определение границ проводится перкуссией от центра пространства Траубе к искомым границам: вправо, вверх и влево. В норме правая граница соответствует 1. раrаsternalis, верхняя – по VI
– VII ребру, левая – расположена между l. ахillaris аntеrior et media.
Диагностическое значение определения границ легких. Изменение границ легких может быть обусловлено заболеванием легких и плевры, но может иметь и внелегочное происхождение.
Изменение границ легких вследствие заболевания легких. Смещение нижних границ вниз,
увеличение высоты стояния верхушек и расширение перешейков полей Крёнига свидетельствуют об увеличении объема легких. Это состояние характерно для эмфиземы легких.
Смещение нижней границы легкого вверх, уменьшение высоты стояния верхушек, сужение перешейка полей Крёнига свидетельствуют об уменьшении объема легкого. Это состояние может встречаться при развитии соединительной ткани (вследствие перенесенного туберкулезного или нетуберкулезного воспаления легочной ткани), после длительно существовавшего сдавления легкого жидкостью или воздухом, находившимся в плевральной полости, при закупорке крупного бронха и спадении соответствующего отдела легкого. Указанные поражения легких чаще бывают односторонними, сопровождаются понижением эластичности легкого, нередко в процесс вовлекается и плевра, что вызывает уменьшение активной подвижности легочного края.
Изменение границ легких вследствие поражения плевры. При скоплении жидкости в плевральной полости (плеврит, гидроторакс) нижняя граница легкого представляется смещенной вверх, так как жидкость, дающая при перкуссии тупой звук, располагается в нижних отделах грудной клетки, прикрывает и оттесняет легочную ткань. При заполнении экссудатом левого плеврального синуса характерно
исчезновение пространства Траубе: слой жидкости дает при перкуссии тупой звук, который заменяет собой тимпанит.
При воспалении плевры с образованием спаек между висцеральной и париетальной плеврой (сухой плеврит) границы легких, как правило, не изменены при спокойном дыхании, но уменьшается активная подвижность легочного края вследствие ограничения скольжения плевральных листков спайками или из-за болезненности при попытке глубоко дышать.
При попадании воздуха в плевральную полость (пневмоторакс) определяются фактически не границы легкого, а границы плевральной полости, содержащей воздух. Эти границы могут совпадать с нормальными границами легкого или быть расширенными (если воздух в плевральной полости находится под давлением большим, чем атмосферное). Активная подвижность границы уменьшена.
Внелегочные причины изменения границ легких. Высокое стояние диафрагмы (при резком увеличении печени, беременности, скоплении жидкости в брюшной полости) вызывает смещение нижней границы легких вверх, одновременно может уменьшаться активная подвижность легочного края. Уменьшение активной подвижности легкого может быть обусловлено физической слабостью больного, болезненностью при попытке глубокого дыхания, наконец, негативным отношением больного к данному исследованию.
38.Перкуссия сердца. Определение границ сердца. Границы относительной тупости сердца и абсолютной тупости сердца в норме и патологии. Диагностическое значение изменений. Границы сосудистого пучка, причины их изменений.
1.Относительная сердечная тупость соответствует истинным границам сердца. При перкуссии истинных границ сердца звук получается как за счет слоя легких, прикрывающих сердце (ясный), так и за счет плотной ткани сердца (тупой), в итоге возникает притупленный звук, причем, чем ближе к центру, тем тоньше слой легких и тем более звук будет тупым.
2.При перкуссии участка сердца, неприкрытого легкими, звук будет уже не притупленным, а тупым (абсолютная сердечная тупость).
Техника перкуссии относительной сердечной тупости: ее проводят при положении больного стоя или лежа, при обычном поверхностном дыхании. Руки обследуемого должны быть расположены вдоль туловища. Удар при перкуссии наносится на основание ногтевой фаланги средней силы. Палец-плессиметр должен плотно прилегать к грудной клетке и располагаться параллельно ожидаемой границе. Передвижение пальца – плессиметра производится от ясного звука к тупому, т.е. от легких к сердцу. Отметка границы производится по наружному краю пальца, обращенного к легким.
Порядок перкуссии: определяют правую, затем верхнюю и левую границы относительной сердечной тупости.
1.Определению правой границы относительной сердечной тупости предшествует уточнение верхней границы относительной печеночной тупости. С этой целью перкутируют по правой среднеключичной линии от второго межреберья вниз (палец-плессиметр ставится параллельно ребрам) до появления отчетливого притупления звука (область верхней границы печени, прикрытой легкими), обычно это пятое межреберье. После этого палец устанавливается в четвертом межреберье параллельно краю грудины по правой среднеключичной линии, и перкутируют по четвертому межреберью по направлению к правому краю грудины. В норме правая граница относительной тупости сердца располагается на 1,5 см кнаружи от правого края грудины. Далее также проводят перкуссию в
третьем межреберье, где правая граница находится у правого края грудины. Правая граница сердца образована в основном правым предсердием.
Верхняя граница сердца образована ушком левого предсердия. Для ее определения палец-плессиметр устанавливается параллельно ребрам в первом межреберье между левой грудинной и окологрудинной линиями. Верхняя граница относительной тупости сердца находится на третьем ребре.
Левая граница сердца образуется левым желудочком. Для ее определения находят пальпаторно верхушечный толчок, наружный край которого совпадает с ней. Если верхушечный толчок найти не удается, то перкуссию начинают в пятом межреберье от передней (или средней) подмышечной линии кнутри. В норме левая граница сердца в пятом межреберье расположена на 1,0-1,5 см кнутри от левой среднеключичной линии. В четвертом межреберье левая граница относительной тупости сердца на том же уровне, а в третьем межреберье она на окологрудинной линии.
2.Абсолютная тупость сердца образуется правым желудочком. Перкуссия абсолютной тупости проводится по тем же правилам, что и относительной, но только сила удара должна быть значительно меньше (тихая или тишайшая перкуссия). Определение границ абсолютной тупости проводят, начиная от границ относительной.
Правую границу абсолютной тупости определяют в четвертом межреберье от правого края грудины до появления тупого звука. У здорового человека правая граница абсолютной сердечной тупости определяется по левому краю грудины.
Верхняя граница – 4 ребро.
Левая граница абсолютной тупости сердца находится на 0,5-1,0 см кнутри от границы относительной
тупости сердца в пятом межреберье.
3.Заканчивают перкуссию сердца определением границ сосудистого пучка. Сосудистый пучок находится непосредственно за грудиной. Он образован аортой, верхней полой веной и легочной артерией. В норме он не выходит за пределы грудины. Перкутируют сосудистый пучок в первом и во втором межреберье справа и слева палец-плессиметр ставят параллельно грудине. Если удается отметить притупление перкуторного звука до грудины, то это свидетельствует о расширении сосудистого пучка-аневризма (чаще аорты).
Изменения границ относительной и абсолютной сердечной тупости зависят от положения сердца, высоты стояния диафрагмы, увеличения самого сердца и изменений в легких. Некоторое увеличение границ относительной сердечной тупости (равномерно во всех направлениях) выявляется при высоком стоянии диафрагмы (при беременности, асците, метеоризме). Основной причиной увеличения истинных границ сердца является расширение его полостей (желудочков и предсердий). Меньшее значение – имеет гипертрофия сердечной мышцы (за счет утолщения; стенки сердца).
Наибольшее клиническое значение имеет смещение левой границы относительной сердечной тупости. Оно связано с расширением и гипертрофией левого желудочка, а также наблюдается и при выраженном увеличении правого желудочка. Дилатация левого желудочка является следствием его перегрузки, что наблюдается при повышенном артериальном давлении (гипертонической болезни), органических изменениях (пороках) аортальных клапанов и в меньшей степени при пороках митральных клапанов. При значительном расширении левого желудочка граница относительной
сердечной тупости смещается не только влево (иногда до средней аксиллярной линии), но и вниз. При этом верхушечный (сердечный) толчок определяется не в пятом межреберье (как в норме), а в шестом.
Увеличение границ сердца вверх в основном обусловлено расширением левого предсердия. Чаще всего высокая нагрузка на левое предсердие связана с сужением отверстия между левым предсердием и левым желудочком (митральным стенозом). Нагрузка на левое предсердие также увеличивается и при перегрузке левого желудочка, который не в состоянии бывает во время систолы выбросить всю кровь в аорту. В ряде случаев все границы (левая, правая и верхняя) относительной сердечной тупости бывают увеличенными. Такое тотальное увеличение границ сердца может быть при скоплении жидкости в полости перикарда (выпотной перикардит), слабость сердечной мыщцы при любом патологическом процессе в нем в стадии сильной декомпенсации.
Уменьшение границ относительной сердечной тупости большого клинического значения не имеет.
Оно может наблюдаться при опущении диафрагмы, выраженной эмфиземе легких, иногда при наличии воздуха в плевральных полостях (пневмотораксе). Расширение границ абсолютной тупости сердца (влево вверх и вправо) свидетельствует о расширении правого желудочка. Значительно это мб из-за сморщивания передних краев легких. Уменьшение границ абсолютной сердечной тупости связано с внесердечными причинами (эмфиземой легких).
39.Экстра- и интракардиальные шумы. Механизм их образования. Места выслушивания. Диагностическое значение. Отличия органических и функциональных кардиальных шумов.
Вотличие от тонов шумы сердца более продолжительны, выслушиваются на фоне тонов, более продолжительны.
Шумы сердца делятся на экстра- и интракардиальные.
Характеристика шума.
1. Локализация. 2. Продолжительность 3. Интенсивность/громкость. 4. Проводимость 5. Отношение к систоле и к диастоле. 6. Постоянность во времени ( органические постоянные, функциональные – изменчивы и непостоянны).
Экстра – шум трения перикарда, плевро-перикардиальный шум и кардиопульмональный шум. (более подробно о них в следующем вопросе).
Интракардиальные – делятся на
1)Органические
2)Функциональные – возникают в органически неизмененном сердце, при изменении функции (понижение вязкости крови, повышение скорости кровотока). Эти шумы непродолжительные, изменчивые, более нежные, выслушиваются на ограниченном участке (лучше всего на верхушке и чаще на легочной артерии)
Отличия – органические шумы возникают при наличии какой-либо патологии (клапанные нарушения, дефекты в перегородках, поражения аорты или легочного ствола). Они чаще систолические, но могут быть и в диастолу, тогда как функциональные шумы выслушиваются только в систолу. Органические шумы проводятся в другие области, функциональные нет.
Механизм образования органических шумов.
Делятся на 2 вида – мышечные и клапанные.
Мышечные – или дилятационные – из-за дилатации желудочков, так же из-за миокаритов, кардиомиопатий и т.д. Камеры сердца расширяются, при этом расширяются и отверстия клапанов, что ведёт к появлению относительной недостаточности клапанов. Происходит регургитация крови, ламинарный кровоток меняется на турбулентный, который и шумит. Трикуспидального и двустворчатого
– систолические шумы. Недостаточность клапана легочной артерии – диастолический шум Грехема-Стила.
Клапанные шумы. Механизм тоже из-за турбулетного кровотока возникает шум.
Характер шума |
Особенность |
Место выслушивания |
|
поражения клапанов |
|
|
|
|
Систолический |
Недостаточность |
На верхушке сердца |
|
митрального клапана |
|
|
|
|
Диастолически |
Стеноз митрального |
На верхушке сердца |
й |
отверстия |
|
|
|
|
Систолический |
Стеноз устья аорты |
Во втором межреберье |
|
|
справа у грудины |
|
|
|
Диастолически |
Недостаточность |
Во втором межреберье |
й |
аортальных клапанов |
справа у грудины |
|
|
|
Систолический |
Стеноз легочной |
Во втором межреберье |
|
артерии |
слева у грудины |
|
|
|
Диастолически |
Недостаточность |
Во втором межреберье |
й |
клапанов легочной |
слева у грудины |
|
артерии |
|
|
|
|
Систолический |
Недостаточность |
В области |
|
трехстворчатого |
прикрепления |
|
клапана |
мечевидного |
|
|
отростака к грудине |
|
|
|
Диастолически |
Сужение правого |
В области |
й |
атриовентрикулярного |
прикрепления |
|
отверстия |
|
|
|
|

мечевидного отростака к грудине
Функциональные шумы – их появление связано с ускорением движения кров (анемия, тиреотоксикоз), также с увеличением тонуса папиллярных мышц - возникает относительная недостаточность клапанов сердца (дистонические шумы, феномен порхающей хорды, пролапс митрального ).
Проведение органических шумов – при недостаточности митрального клапана – в левую аксиллярную область, при его стенозе – в область верхушки сердца.
При аортальном стенозе – на сонных артериях, при аортальной недостаточности – в точке Боткина-Эрба. При трикуспидальной недостаточности – к правым границам относительной сердечной тупости.
Диастолический шум не всегда улавливается на всем протяжении диастолы. В начале диастолы слышен протодиастолический шум, в середине её – мезодиастолический, в конце – пресистолический. Систолический шум может занимать всю систолу – голосистолический, и середину её – мезосистолический шум
40.Причины образования функциональных шумов. Диагностическое значение. Причины образования экстракардиальных шумов. Места выслушивания. Диагностическое значение.
Функциональные шумы.
1.Анемические – из-за анемии снижается вязкость крови, повышается скорость кровотока, из-за этого шум.
2.Динамические шумы – возникают при увеличении скорости кровотока из-за различных причин
(тиреотоксикоз, лихорадка).
3. Дистонические шумы – из-за увеличения тонуса сосочковых мышц (пролапс митрального клапана).
В диагностике выше описанных состояний можно использовать, а так важно отличить от органических. Разница между ними в предыдущем вопросе.
Выслушиваются чаще всего на верхушке сердца и в области легочной артерии, не проводятся, систолические.
Экстракардиальные шумы.
1.Шум трения перикарда – возникает при сухом перикардите, грубый и скребущий, не иррадиирует, выслушивается и в систолу и в диастолу, изменчив по локализации, по времени, выслушивается лучше всего в области абсолютной сердечной тупости, увсиливается при надавливании фонендоскопом.
2.Плевроперикардиальный шум – возникает при сухом плеврите, усиливается во время вдоха, локализация – левая граница относительной сердечной тупости. Остальные параметры совпадают с шумом трения перикарда. При задержке дыхания ослабевает.
3. Кардипульмональный шум (шум Потэна) – выслушивается во время систолы, лучше по левому контуру сердца, возникает из-за уменьшения объема сердца во время систолы, что приводит к изменению воздухонаполнения прилежащей легочной ткани.
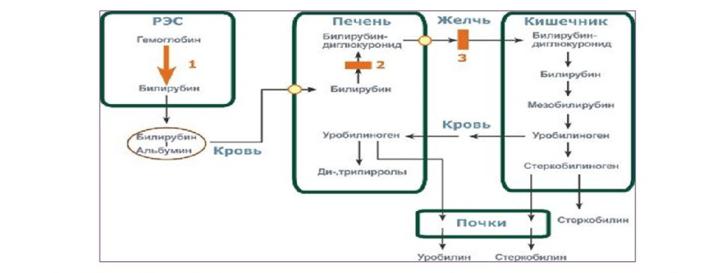
41.Дифференциальная диагностика желтух (особенности внешнего осмотра, лабораторная диагностика). Надпеченочная (гемолитическая) желтуха: причины, патогенез нарушения обмена билирубина, клинические симптомы, лабораторная диагностика. Подпеченочная желтуха: причины, патогенез нарушения обмена билирубина, клинические симптомы, лабораторная диагностика. Печеночная (паренхиматозная) желтуха: причины, патогенез нарушения обмена билирубина, клиническая симптоматология, лабораторная и инструментальная диагностика.
Дифференциальная диагностика желтух
|
Надпечен |
Паренхиматоз |
Подпеченоч |
|
очная |
ная желтуха |
ная |
|
(гемолит |
|
(механическ |
|
ическая) |
|
ая) желтуха |
|
желтуха |
|
|
|
|
|
|
Этиология |
Инфекци |
Острый и |
Желчнокам |
|
и, |
хронический |
енная |
|
интоксик |
гепатит, |
болезнь, |
|
ации, |
медикаменто |
опухоли |
|
перелив |
зные |
печени, |
|
ание |
воздействия, |
головки |
|
несовме |
беременност |
панкреатич |
|
стимой |
ь, |
еской |
|
крови, |
наследствен |
железы. |
|
массивн |
ные |
|
|
ые |
ферментопат |
|
|
кровоиз |
ические |
|
|
лияния |
печеночные |
|
|
|
желтухи |
|
|
|
|
|
Цвет кожных |
лимонно |
Оранжево-же |
Темно-жел |
покровов |
-желтый |
лтый |
тый. может |
|
|
|
быть |
|
|
|
зеленоват |
|
|
|
ый |
|
|
|
|
Кожный зуд |
Нет |
Может быть |
Интенсивн |
|
|
|
ый |
|
|
|
|
Размер |
Норма/у |
Норма/може |
Может |
печени/селез |
величен |
т быть |
быть |
енки |
а |
увеличена |
увеличена |
|
|
|
/нет |
|
|
|
|
Тяжесть/бол |
Нет |
Нет |
Может |
ь в правом |
|
|
быть |
подреберье |
|
|
|
|
|
|
|
Цвет мочи |
Обычны |
Темная, цвет |
Норма |
|
й |
«пива» |
|
|
|
|
|
Содежрание |
Повыше |
Повышен |
Нет |
уробилина, |
н |
уробилин и |
уробилина, |
билирубина в |
уробили |
конъюгиров |
повышен |
моче |
н |
анный |
конъюгиро |
|
|
билирубин |
ванный |
|
|
|
билирубин |
|
|
|
|
Цвет кала |
Интенси |
Ахоличен |
Ахоличен |
|
вно |
|
|
|
окрашен |
|
|
|
|
|
|
Содержание |
Повыше |
Снижен |
Снижен |
стеркобилин |
н |
|
|
а в кале |
|
|
|
|
|
|
|
Конъюгирова |
Нет |
Повышен |
Повышен |
нный |
|
|
|
билирубин в |
|
|
|
крови |
|
|
|
|
|
|
|
Неконъюгиро |
Повыше |
Повышен |
Нет |
ванный |
н |
|
|
билирубин в |
|
|
|
крови |
|
|
|
|
|
|
|
Другие |
Эритроп |
- |
При |
показатели |
ения, |
|
длительно |
крови |
ретикул |
|
м течении – |
|
оцитоз, |
|
холестери |
|
гемогло |
|
немия, |
|
бинемия |
|
повышени |
|
|
|
е |
|
|
|
щелочной |
|
|
|
фосфатаз |
|
|
|
ы, АСТ, |
|
|
|
АЛТ. |
|
|
|
|
Надпеченочная (гемолитическая) желтуха
Причины: мегалобластная или свинцовая анемия, большие кровоизлияния, действие гемолитических ядов (могут быть и лекарственные препараты), аутоиммунные заболевания (СКВ, лимфолейкоз), несовместимость групп крови и резуса, инфекции (сепсис, малярия).
Патогенез нарушения обмена билирубина: в клетках РЭС (селезенка) гемолиз эритроцитов – выход большого количества непрямого билирубина в кровь – печень не может связать такой большой объем непрямого билирубина (из-за этого повышается его содержание в крови и альбумины не могут весь связать - интоксикация), но пытается (из-за этого увеличивается и количество прямого билирубина, уробилина – темный цвет мочи, стеркобилина – темный кал).
Клинические симптомы: желтушность склер и кожных покровов, слизистых оболочек (цвет – лимонно-желтый), спленомегалия, ксантелазмы век.
Лабораторная диагностика: 1. Анализ крови: повышение уровня билирубина (неконъюгированный), нормохромная анемия, повышается число ретикулоцитов, гемоглобинемия.
2. Анализ мочи: резко повышен уробилин.
