
- •3. Острый коронарный синдром: патогенез, диагностика, врачебная тактика в зависимости от формы острого коронарного синдрома
- •Классификация митрального стеноза по степени тяжести.
- •10. Инфекционный эндокардит. Определение. Предрасполагающие факторы. Этиология. Патогенез. Клиническая картина. Критерии диагностики. Принципы лечения.
- •14. Суправентрикулярная экстрасистолия: Определение. Механизмы возникновения, диагностика, лечение.
- •15. Желудочковая экстрасистолия: Определение, механизмы возникновения, диагностика, классификация, лечение.
- •17. Гипертрофическая кардиомиопатия. Определение. Нарушение внутрисердечной гемодинамики. Клиническая картина. Диагностика. Лечение.
- •19. Неотложные состояния в кардиологии: отек легких, сердечная астма. Этиология, патогенез, клиническая картина, лечение
- •23. Пневмония. Определение. Этиология. Классификация. Патогенез пневмонии. Клиническая картина. Лабораторная и инструментальная диагностика пневмонии. Лечение. Принципы антибактериальной терапии.
- •24. Легочная гипертензия. Тромбоэмболия легочной артерии. Патогенез гемодинамических расстройств. Клинические проявления. Диагностика. Лечение.
- •25. Хронический гастрит. Определение. Актуальность темы. Классификация. Основные патогенетические механизмы при хроническом гастрите (тип А, В, С). Клиническая картина. Методы обследования больного. Лечение хронического гастрита.
- •27. Хронический гепатит. Определение. Актуальность проблемы. Классификация. Этиология. Патогенез хронических гепатитов. Основные клинические синдромы. Лабораторная и инструментальная диагностика. Основные лабораторные синдромы. Принципы терапии.
- •31. Хронический гломерулонефрит. Определение. Этиология, патогенез. Классификация. Основные клинические проявления. Методы обследования. Принципы терапии, прогноз.
- •33. Интерстициальный нефрит. Определение. Этиология. Патогенез. Клиническая картина. Диагностика. Лечение.
- •34. Острое повреждение почек. Определение. Понятие преренальной, ренальной, постренальной острой почечной недостаточности. Клиническая картина. Диагностика. Лечение.
- •36. Железодефицитная анемия. Понятие. Распространенность. Роль железа в организме. Этиология и патогенез. Клиническая картина. Диагностика железодефицитной анемии. Лечение. Прогноз и профилактика.
- •37. В12 (фолиево)–дефицитная анемия. Понятие. Распространенность. Роль витамина В12 и фолиевой кислоты в организме. Этиология и патогенез. Основные клинические синдромы. Диагностика В12-дефицитной анемии. Лечение. Прогноз и профилактика.
- •38. Гемолитические анемии. Определение. Классификация. Понятие внутрисосудистого и внутриклеточного гемолиза. Клиническая картина, диагностика Приобретенные гемолитические анемии. Патогенез. Клиническая картина. Диагностика. Лечение.
- •39. Острый лейкоз. Определение. Этиология. Механизмы нарушения кроветворения. Классификация. Основные клинические синдромы. Методы диагностики. Критерии диагностики острых лейкозов. Принципы терапии. Критерии ремиссии. Прогноз.
- •Этиология.
- •Механизмы нарушения кроветворения.
- •Классификация.
- •Основные клинические синдромы.
- •Критерии диагностики острых лейкозов.
- •Принципы терапии.
- •Критерии ремиссии.
- •Прогноз.
- •42. Геморрагические диатезы. Механизмы первичного и вторичного гемостаза. Классификация. Типы кровоточивости и их клинико-лабораторные критерии.
- •43. Понятие о коагулопатии. Гемофилия. Этиология. Патогенез. Клиническая картина. Прогноз. Лечение.
- •45. Тромбофилии. Классификация (первичные и вторичные тромбофилии). Понятие о первичных тромбофилиях.
- •46. Антифосфолипидный синдром. Определение. Этиология. Патогенез. Клиническая картина. Диагностика. Лечение.
- •47. Подагра. Определение. Этиология. Патогенез. Клиническая картина. Диагностика. Лечение.
- •48. Остеоартрит. Этиология. Патогенез. Клиническая картина. Диагностика. Лечение.
- •1) остеоартроз, ассоциированный с эндокринными и метаболическими заболеваниями:
Ø АВ-блокада II степени характеризуется:
1.Полным разобщением предсердного и желудочкового ритмов (атриовентрикулярная диссоциация).
2.Интервалы Р–Р и R–R постоянны, но R–R больше, чем Р–Р.
3.Число желудочковых сокращений 40–60 в минуту при проксимальной блокаде и не превышает 40–45 в минуту при дистальной блокаде.
4.Желудочковые комплексы QRS обычно уширены и деформированы.
АВ-блокада 3 степени:
- |
полное |
разобщение |
предсердного |
и |
желудочкового |
ритмов; |
- |
интервалы Р |
— Р и R |
— R постоянны, |
но R |
— R больше, чем Р |
— Р; |
-снижение числа желудочковых сокращений (комплексов QRS) до 40 — 60 в мин и меньше;
-желудочковые комплексы QRS уширены и деформированы при дистальной форме, QRS не изменены (узкие) при проксимальной форме.
• |
Холтеровскоемониторирование |
ЭКГ; |
• Эхокардиография. |
|
|
Лечение
I.АВ-блокада 1 степени
не требует специального лечения. Если возникает остро – ищем причину, лечим основное заболевание (миокардит, ИБС и др.), отменяем некоторые препараты (СГ, ББ, верапамил и др.), корректируем электролитный обмен и т.д..
II. АВ-блокада 2 степени
зависит от типа АВ-блокады и тяжести гемодинамических расстройств.
АВ-блокада 2 степени Мобитц 1 не требует (обычно) проведения ЭКС, если НЕ сопровожается гемодинамическими нарушениями.
При возникновении гемодинамических расстройств – в/в введение 0,5-1 мл 0,1% раствора атропина, а при отсутствии эффекта – думают о временной или постоянной ЭКС.
АВ-блокада 2 степени Мобитц 2 – временная, при необходимости постоянная ЭКС. III.АВ-блокада 3 степени
Если острая и ее причина потенциально обратима (гиперкалиемия, острый заднедиафрагмальный ИМ, передозировка лекарств и др.) можно ограничиться атропинизацией больного и временной ЭКС.
При хроническом нарушении проводимости лечение зависит от уровня поперечной блокады и вида замещающего ритма. При проксимальной АВ-блокаде 3 степени и АВ-узловом ритме (ЧСС около 60 уд/мин) временную ЭКС устанавливают только при прогрессировании гемодинамических нарушений.
Показания к ЭКС (постоянной): Абсолютные:
симптомная полная АВ-блокада (3 степени)
симптомная АВ-блокада 2 степени
синдром Фредерика
паузы между R-R в 3 с и более при любой блокаде
Относительные:
клинически бессимптомная блокада 3 степени
клинически бессимптомная блокада 2 степени Мобитц 2
симптомная АВ-блокада 2 степени Мобитц 1
17. Гипертрофическая кардиомиопатия. Определение. Нарушение внутрисердечной гемодинамики. Клиническая картина. Диагностика. Лечение.
Гипертрофическая кардиомиопатия — это заболевание, при котором у больного наблюдается утолщение стенок миокарда (в большинстве наблюдений — левого желудочка), которая не объясняется исключительно влиянием повышенной нагрузки на миокард давлением (то есть не связанная только с заболеванием, ведущим к повышению давления в камерах сердца).
Увеличение у больного толщины левого желудочка свыше 12 мм и/или правого желудочка свыше 6 мм должно рассматриваться как вероятная фенокопия ГКМП, что требует проведения у больного дифференциально-диагностического обследования: либо это кардиомиопатия, либо гипертрофия вторична от какого-то заболевания.
Этиология. Все виды первичной гипертрофической кардиомиопатии - наследственные заболевания, связанные с мутацией в аутосомах (более 1000 различных мутаций могут привести к появлению кардиомиопатии). Эти мутации могут затрагивать миозин, тропонин, миозинсвязывающий белок и другие элементы кардиомиоцита. Также к первичной гипертрофической кардиомиопатии относятся состояния, возникающие в результате болезней накопления (например, амилоидоз) (в этом случае на самом деле непосредственно гипертрофии кардимиоцитов не возникает, но УЗ-картина на эхо покажет увеличение стенки миокарда)
Морфологическая классификация первичных гипертрофических кардиомиопатий: I Симметричные
II Ассиметричные
●гипертрофия перегородки
●изолированная (например, верхушечная)
●с аномалией папилярных мышц
●смешанная из вышеуказанных
Интимный механизм возникновения гипертрофии кардиомиоцитов у больных с первичной ГКМП большинством авторов представляется следующим образом. Различные генные мутации разнообразными первичными путями в итоге нарушают внутриклеточный гомеостаз Са++ с увеличением чувствительности к нему миофиламентов. Это закономерно сопровождается усилением интенсивности сокращения кардиомиоцитов с соответствующим возрастанием потребления ими макроэргов и включением адаптивных механизмов. Следствием этого является активация синтеза миокардиальных белков с гипертрофическим ростом клеток и одновременным усилением образования стромального коллагена. Но поскольку этот процесс контролируется не физиологически равновесным адаптивным механизмом, а аномальным, связанным вследствие мутаций генов с точечными патологическими сдвигами в регуляторных внутриклеточных и межклеточных механизмах, в итоге развивается феномен тканевой и внутриклеточной дископлексации миокарда больного. В начале его развития в кардиомиоцитах увеличивается содержание миофибрилл, межмиофибриллярных митохондрий эндоплазматического ретикулума и других внутриклеточных органелл. А по мере прогрессирования заболевания все это сменяется уменьшением количества миофибрилл, их параллельное расположение резко нарушается, в клетке образуются зоны измененных органелл и низкодифференцированной внутриклеточной саркоплазмы, изменяется форма самих кардиомиоцитов.
Клиника.
1.Аритмия (зачастую желудочковые экстрасистолии, возникшие по re-entry типу, ”позже” появляются тахисистолические аритмии: ФП и желудочковая тахикардия)
2.Ишемия (типичные боли при нагрузке, в перспективе - инфаркт)
3.ХСН (нарушается диастолическая функция из-за повышение жёсткости гипертрофированной стенки, также уменьшается объем камер сердца, при этом фракция выброса очень долго остается нормальной, так как сократительные возможности миокарда целиком сохранены)
4.Обструкция аортального тракта (встречается только при асимметричной ГКМП с утолщением перегородки, важно отметить, что перегородка сокращается, как и другие отделы сердца. поэтому “неудачная” асимметричная гипертрофия перегородки может приводить к полной обструкции аортального тракта в систолу желудочков)
[Жалобы выставлены в порядке частоты встречаемости]
Диагностика.
1.Анамнез (наследственность)
2.Специфическое сочетание жалоб (непонятно откуда взявшиеся аритмии, в том числе в молодом возрасте)
3.Физикальное обследование (усиление верхушечного толчка, при обструкции аортального тракта - систолический шум в соответствующей проекции)
4.Стандартное клиническое обследование (ОАК, общий анализ мочи, БХ крови)-для дифференцировки с другими причинами гипертрофии
5.ЭКГ (аритмии и признаки гипертрофии)
6.ЭХО-КГ (визуализация утолщенной стенки стенки (15+ мм для ЛЖ, 5+ мм для ПЖ), градиент давления между ЛЖ и аортой (большая разница наблюдается при нагрузке, в отличие от стеноза аортального клапана, так как при при нагрузке усиливается сокращение миокарда, соответственно и просвет сужается больше), фракция выброса (сохранена или увеличена, хотя при прогрессирующей ХСН будет снижена, но это уже позже))
7.Ядерно-магнитная томография (более точная оценка размеров сердца + возможность контрастирования гадолинием на амилоидоз)
8.Количественная оценка proBNP в крови (мозговой натрийуретический пептид вырабатывается кардиомиоцитами при их растяжении (как физиологическая компенсаторная реакция) и при гипертрофии будет повышен, также степень превышения нормы коррелирует со степенью тяжести сердечной недостаточности)
9.Коронарография (при ишемии)
10.КТ (если ЯМТ противопоказано)
11.Биопсия сердца (на амилоидоз)
12.Генетическое исследование
Лечение
1.Изменение образа жизни (ограничение потребления поваренной соли и алкогольных напитков, контроль массы тела, применение дозированной динамической физической активности при исключении статических нагрузок, отказ от табака, контроль уровня липидемии и глюкозы, профилактику бронхолегочных заболеваний с применением вакцинации от респираторных вирусных инфекций и внебольничной пневмонии)
2.Без клиники и жалоб - наблюдение (если есть обструкция - б-блокаторы (как альтернатива верапамил), целевой уровень ЧСС в покое - 60)
3.ХСН - б-блокаторы (при ФВ более 50%), диуретики (с осторожностью при обструкции) ((вообще при обструкции нужно быть осторожным с любыми препаратами изменяющими давление за счет сосудов: нитраты, ингибиторы ФДЭ, нифедипин, верапамил, а также дигоксина, который снижает ЧСС, но усиливает сокращение, что усугубляет обструкцию)); б- блокаторы + иАПФ/блокаторы рецепторов АТ-2 (если ФВ менее 50%) (при обструкции из всего этого можно только б-блокаторы)
4.ИБС - б-блокаторы (при невозможности б-блоков - дилтиазем), стентирование
5.АГ - б-блоктаоры, диуретики (индапамид)
6.ФП - варфарин, НОАК, при остром нарушении ритма - амиодарон, криоабляция для устьев легочных вен
7.Желудочковые тахиаритмии - б-блокаторы, амиодарон, абляция, кардиовертердефибриллятор (пробуют от первого к последнему, применяем каждый последующий вариант при неэффективности текущего)
8.Редукция толщины миокарда: хирургическая миотомия, септальная алкогольная абляция.
9.Имплантация кардиовертера-дефибриллятора (Имплантация рекомендуется для больных, которые перенесли остановку сердца из-за эпизода фибрилляции желудочков или желудочковой тахикардии, и у больных с эпизодами спонтанной устойчивой желудочковой тахикардии, приводящей к потере сознания или нарушению гемодинамики, при ожидаемой продолжительности жизни больного больше года)
10.Имплантация кардиостимулятора (при АВ блокаде значимой степени, повреждении проводящих путей как осложнения процедуры редукции толщины межжелудочковой перегородки, использовании абляции АВ-узла при неконтролируемой тахисистлической форме фибрилляции/трепетания предсердий)
11.Трансплантация сердца: при терминальной ХСН (3-4 ФК) рефрактерной к терапии, неустранимые желудочковые аритмии)
Профилактика.
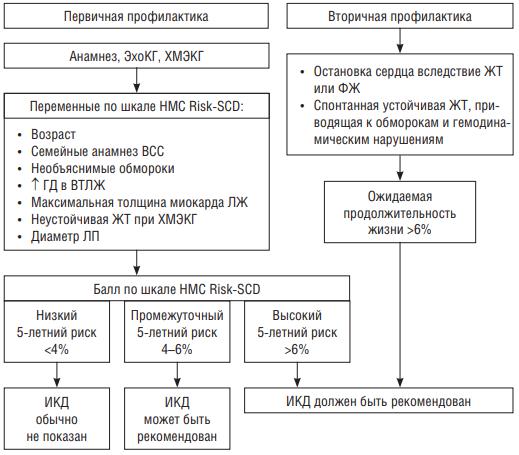
*HMC Risc-SCD - Европейская шкала стратификации риска для больных с гипертрофической кардиомиопатией
18. Хроническая сердечная недостаточность: Причины. Современные представления о патогенезе сердечной недостаточности. Характер изменения гемодинамики (системной и регионарной). Классификация сердечной недостаточности. Клинические проявления лево- и правожелудочковой сердечной недостаточности. Диагностика. Терапия.
ОПРЕДЕЛЕНИЕ
(По нашей методичке)
Хроническая сердечная недостаточность — это патологическое состояние, характеризующееся:
–Возникновением дисфункции миокарда вследствие патологии сердца и/или его хронической перегрузки;
–Последующей закономерной гиперактивацией компенсаторных нейрогуморальных) систем с развитием ремоделироваия миокарда;
–И в дальнейшем, при истощении адаптивных механизмов, возникновением клинической симптоматики в виде снижения толерантности к нагрузке, одышки, сердцебиения, повышенной утомляемости и избыточной задержки натрия и жидкости в организме.
(По клин рекам)
СН – это синдром, развивающийся в результате нарушения способности сердца к наполнению и/или опорожнению, протекающий в условиях дисбаланса вазоконстрикторных и вазодилатирующих нейрогормональных систем, сопровождающийся недостаточной перфузией органов и систем и проявляющийся жалобами: одышкой, слабостью, сердцебиением и повышенной утомляемостью и, при прогрессировании, задержкой жидкости в организме (отёчным синдромом).
(ХСН) — типичным является эпизодическое, чаще постепенное усиление симптомов/признаков СН, вплоть до развития “декомпенсации”.
ПРИЧИНЫ
Поражение |
Заболевания и формы |
миокарда |
|
|
|

1. |
ИБС |
Все |
2. |
|
|
3.АГ Все
Кардиомиопа |
Семейные: |
|
|
|
|
|
|
тии |
|
Гипертрофическая, дилатационная, рестриктивная |
|||||
|
|
кардиомиопатии, аритмогенная дисплазия ПЖ, |
|||||
|
|
некомпактный миокард ЛЖ |
|
|
|
||
|
|
Приобретенные: |
|
|
|
|
|
|
|
Миокардиты, воспалительная кардиомиопатия: |
|||||
|
|
Инфекционные: |
вирусные, |
|
бактериальные, |
||
|
|
грибковые, |
риккетсиозные, |
|
паразитические. |
||
|
|
Иммунные: |
столбнячный |
токсин, |
вакцины, |
||
|
|
лекарственные препараты, сывороточная болезнь, |
|||||
|
|
гигантоклеточный |
миокардит, |
аутоиммунные |
|||
|
|
заболевания, саркоидоз,эозинофильный миокардит |
|||||
|
|
Токсические: химиотерапия, кокаин, алкоголь, |
|||||
|
|
тяжелые металлы (медь, железо, свинец) |
|||||
|
|
Эндокринные/нарушение питания: |
|
||||
|
|
феохромоцитома, |
дефицит |
|
витаминов |
||
|
|
(например, тиамина), дефицит селена, |
|||||
|
|
карнитина, гипофосфатемия, гипокалиемия, |
|||||
|
|
сахарный диабет, гипотиреоз гипертиреоз |
|||||
|
|
Перипартальная |
|
|
|
|
|
|
|
Инфильтративная: |
|
|
|
||
|
|
Амилоидоз, |
|
гемохроматоз, |
|
гликогенозы, |
|
|
|
злокачественные заболевания |
|
|
|
||
|
|
|
|
|
|
||
Клапанные |
пороки |
Митральный, |
аортальный, |
|
трикуспидальный, |
||
сердца |
|
пульмональный |
|
|
|
|
|
|
|
|
|
|
|||
Болезни перикарда |
Выпотной |
и |
констриктивный |
перикардит, |
|||
|
|
гидроперикард |
|
|
|
|
|
|
|
|
|
|
|||
Болезни эндокарда |
Гиперэозинофильный |
|
|
|
|||
|
|
синдром |
|
|
|
|
|
|
|
Эндомиокардиальный |
|
|
|
||
|
|
фиброз |
|
|
|
|
|
|
|
Эндокардиальный |
|
|
|
|
|
|
|
фиброэластоз |
|
|
|
|
|
|
|
||||||
Врожденные пороки |
(ДМЖП, ДМПП, коартация аорты, откр. аорт. прот. и |
||||||
сердца |
|
прочие) |
|
|
|
|
|
|
|
|
|
|
|
|
|
Аритмии |
|
Тахиаритмии |
|
|
|
|
|
|
|
(предсердные, |
|
|
|
|
|
|
|
желудочковые) |
|
|
|
|
|
|
|
Брадиаритмии |
|
|
|
|
|
|
|
|
|
|
|
||
Нарушения |
|
Атриовентрикулярная блокада |
|
|
|
||
проводимости |
|
|
|
|
|
|
|
|
|
|
|||||
Высокая |
нагрузка |
Тиреотоксикоз, анемия, сепсис, болезнь Педжета, |
|||||
на миокард |
|
артериовенозная фистула |
|
|
|
||
Перегрузка |
Почечная недостаточность, ятрогенная |
объемом |
|
|
|
ПАТОГЕНЕЗ
Помним, что ХСН это ОСЛОЖНЕНИЕ к-л изначального заболевания!!!
ОСНОВА: физиологический механизм обеспечения адекватности кровообращения потребностям организма трансформируется в патологическую спираль: дисфункция миокарда → неконтролируемой гиперактивации нейрогуморальных систем → прогрессирующему ремоделированию → усугублением дисфункции → манифестации клинической симптоматики → Итог: смерть больного.
**Причем этот процесс движения к необратимому концу жизни больных при ХСН возникает очень рано, когда у больного отсутствуют какие-либо специфические для СН жалобы и клинически определяемые симптомы.
Возникновение ХСН в зависимости от первичной ее причины:
1. Сначала – СИСТОЛИЧЕСКАЯ дисфункция:
Некая причина (см. этиологию, напр., ИМ) → гибель части кардиомиоцитов → снижается общая сократительная способность миокарда и возникает первичная систолическая дисфункция → тоногенной дилатацией «заинтересованной» камеры сердца → постоянной объемной нагрузки на «интактные» кардиомиоциты → активацией тканевых нейрогуморальных систем. → гипертрофия, (против увеличенного объема) → измененному желудочку определенное время сохранять нормальной абсолютную величину сердечного выброса + при длит. активации РААС у больного из-за возрастания активности в ткани альдостерона усиливается синтез стромального коллагена, который соединяет между собой кардиомиоциты
→в миокарде развивается диффузный склероз → увеличивает жесткость миокарда → препятствует его ранней диастолической релаксации → ухудшает наполнение желудочков сердца в диастолу → диастолическая дисфункция.
(ИЛИ тот же эффект при:)
Заболеваниях с постоянной объемной нагрузкой на миокард без первичного повреждения кардиомиоцитов (МН, АН, хроническая анемия с ↑ ОЦК)
2. Сначала – ДИАСТОЛИЧЕСКАЯ дисфункция:
Первичная нагрузка давлением (Арт. гипертензия при ГБ) → гипертрофия ЛЖ с повышением жесткости его стенки и при сохранении (и даже увеличении) сократительной способности → нарушение диастолического наполнения (диастолическая дисфункция) ЛЖ → доп. нагрузка на ЛП .→ вначале - адаптивное ремоделирование ЛП (сохраняет адекватное наполнение ЛЖ), после исчерпания резерва адаптации → ↓ наполнение ЛЖ → при нормальной (или даже повышенной) систолической функцией ↓ абсолютная величина сердечного выброса → манифестации симптоматики СН вследствие диастолической дисфункции (или СН без нарушения систолической функции).
+ именно диастолическая дисфункция ЛЖ → ремоделирование ЛП (но не при митр. стенозе)
→условия для возникновения в ЛП множества очагов re-entry → ФП.
ИЗМЕНЕНИЯ ГЕМОДИНАМИКИ (системной и регионарной)
Системная гемодинамика – движение крови в сердце и магистральных сосудах. Оцениваем по уровню (в скобках – то, что при ХСН, более подробно см. в патогенезе выше):
·КСО - конечного диастолического/систолического объема желудочков (при ХСН: уменьшение КДО из-за диастолич. дисфункции из-за ремоделирования стенки миокарда желудочка)
·АД (м.б. повышено как причина ХСН)
·СВ – сердечный выброс (МОК) (сначала снижается (систолич. дисфункция) , затем увеличивается за счет гипертрофии миокарда, работы САС и РААС, но уменьшается в фазу декомпенсации)
·СО - систолический объем (увеличивается как следствие неполной систолы)
·ЧСС (увеличивается в компенсаторную фазу)
·ОПСС - общее периферическое сопротивление сосудов (увеличение тонуса вен → увеличение ВВ)
·ВВ - венозный возврат (увеличен, отсюда застой в одном из кругов)
·ЦВД - центральное венозное давление (повышается)
·ОЦК - объем циркулирующей крови (м.б. повышен как причина)
Регионарная гемодинамика – кровообращение и кровоснабжение органов. Регулируется изменениями в микроциркуляторном русле (диаметр, тонус, проницаемость сосудов) и нарушения это: венозная гиперемия (отеки), ишемия, артериальная гиперемия, стаз. При ХСН (более подробно см. в клинике): отеки сердечные, гипоксия органов мишеней со вторичными повреждениями при декомпенсации, гепатомегалия, отеки полостные, гидроторакс
КЛАССИФИКАЦИЯ
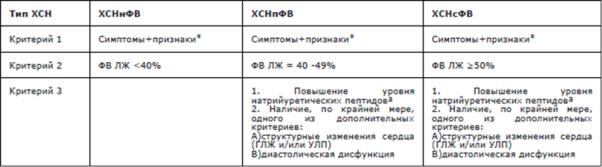
А. По фракции выброса ЛЖ:
1)ХСН с низкой ФВ (менее 40%) (СНнФВ)
2)ХСН с промежуточной ФВ (от 40% до 49%) (СНпФВ)
3)ХСН с сохраненной ФВ (50% и более) (СНсФВ)
(По клиническим рекомендациям, нужно смотреть не только на ФВ, но и еще на 2 параметра, чтобы прям точно поставить тип ХСН)
**ГЛЖ - гипертрофия миокарда левого желудочка; УЛП - увеличение левого предсердия.
**Симптомы могут отсут. на ранних стадиях ХСН или у получающих диуретики.
Признаки: уровень мозгового натрийуретического пептида (BNP) >35 пг/мл или N-концевого мозгового натрийуретического пропептида (NTproBNP)>125 пг/мл.
Б. По стадиям ХСН:
I стадия. Начальная. Гемодинамика не нарушена. Скрытая СН. Бессим. дисфункция ЛЖ;
IIА ст. Клинич. выраженная стадия заболевания (поражения) сердца. Наруш. гемодинамики в одном из кругов, выражены умеренно. Адаптивное ремоделирование сердца и сосудов;
IIБ ст. Тяжелая стадия. Выраж. изм-я гемодинамики в обоих кругах. Дезадаптивное ремоделирование сердца и сосудов;
III: Конечная ст. поражения сердца. Выраж. изм-я гемодинамики и тяж. (необратим.) структурные изменения органов–мишеней (сердца, легких, сосудов, ГМ, почек). Финальная стадия ремоделирования органов.
В. По функциональному классу: (NYHA)
I ФК. Ограничения физической активности отсутствуют: привычная физическая активность не сопровождается быстрой утомляемостью, появлением одышки или сердцебиения. Повышенную нагрузку пациент переносит, но она может сопровождаться одышкой и/или замедленным восстановлением сил.
II ФК. Незначительное ограничение физической активности: в покое симптомы отсутствуют, привычная физическая активность сопровождается утомляемостью, одышкой или сердцебиением.
III ФК. Заметное ограничение физической активности: в покое симптомы отсутствуют, физическая активность меньшей интенсивности по сравнению с привычными нагрузками сопровождается появлением симптомов.
IV ФК. Невозможность выполнить какую-либо физическую нагрузку без появления дискомфорта; симптомы СН присутствуют в покое.
(Чтобы убедиться, что ФК именно такой, можно дать тест 6-мин. ходьбы)
ФК |
Расстояние за 6 мин |
Потребление кислорода |
|
ходьбы (м) |
(мл/мин/м2) |
|
|
|
СН нет |
551 и более |
22,1 и более |
|
|
|
I |
426–550 |
18,1–22,0 |
|
|
|
II |
301–425 |
14,1–18,0 |
|
|
|
III |
151–300 |
10,1–14,0 |
|
|
|
IV |
150 и меньше |
10,0 и меньше |
|
|
|
КЛИНИКА
1)Ощущение нехватки воздуха/ОДЫШКА – сначала при нагрузке, а потом и в покое (патогенез: нехватка кислорода на периферии + ↑ давления в легочных венах и капиллярах) – самый частый, но не самый специфичный для ХСН симптом (м.б. и при др. заболеваниях)
2)Специфичные для ХСН (по клин рекам):
a.Ортопноэ (одышка в положении лежа => приходится почти сидя),
b.Периферические отеки (синие, холодные, симметричные, усиливаются ближе к вечеру; по закону гравитации: у лежачих – на кресце и копчике, у стоячих: ноги***когда уже крякнулась печень/почки + гипоальбуминемические отеки на лице, но это прям на крайних стадиях)
c.Повышенное яремно-венозное давление,
d.Кардиомегалия (при ремоделировании миокарда: гипертрофия+дилатация)
e.Сердечные шумы
f.Гепатомегалия (при повышении центрального венозного давления (ЦВД) и от вторичной АГ (компенсационный механизм на снижение УО)
3) |
Неспецифические: |
a. |
Ощущение повышенной утомляемости, слабости, общего недомогания. |
b. |
Снижения аппетита, |
c. |
Сердцебиение |
d. |
Боли в правом подреберье |
e. |
Видимое глазом опухание нижних конечностей. |
4) |
Объективно: |
a.ЧДД больше 20 в минуту в состоянии покоя;
b.ЧСС больше 90 в минуту в сост. покоя (у больного с синусовым ритмом сердца);
c.Увеличение перкуторных размеров сердца;
d.Появление митральной реургитации у больного без клапанного порока сердца;
e.Набухание шейных вен (при отсутствии легочной патологии при тяжелой ХСН);
f.Ритм галопа (ауск.) (Появление III тона специфично для систолической дисфункции, а IV
— для диастолической дисфункции) - для тяжелой дисфункции миокарда(!).
g.Крепитация или хрипы в нижних отделах легких
h.Гидроторакс, чаще справа, если с обеих сторон, то более выражены так же справа;
i.Увеличение размеров печени;
j.Отеки ног, нижних частей туловища;
k.Наличие полостных отеков;
l.Появление гепатоюгулярного рефлекса при пальпации увеличенной печени.
При тяжелой ХСН дополнительно:
ü↓ систолического и пульсового АД (из-за низкого сердечного выброса);
üПерикардиальный выпот (из-за значит. ↑ давления в ПП);
üГепатоюгулярный рефлекс (набухание шейных вен при надавл. на правое подреберье) при пальпации увеличенной печени (только при тяж. трикуспид. недост-ности);
üАсцит (кардиальн. фиброз печени → портальн. гипертензия из-за повышения ЦВД и хронич. венозного застоя по БКК)
üСпленомегалия (застой по БКК)
üВ финале ХСН м.б.: желтуха (тяж нарушение функционального состояния печени),
кахексия, тяжелая почечная недостаточность, грубые желудочковые нарушения ритма сердца.
ОТДЕЛИМ первичные проявления по локализации поражения миокарда:
Левожелудочковая СН (застой в МКК)
Одышка, приступы удушья (сердечной астмы), положение отропноэ, влажные хрипы, непродуктивный кашель.
Правожелудочковая СН (застой в БКК)
Цианоз, набухание шейных вен, периферические и полостные отеки.
ДИАГНОСТИКА
*** По клин. рекам вот эти 4 пункта, где 1 и 2 см. в КЛИНИКЕ (этот же вопрос чуть выше), пункт 3 в ПАТОГЕНЕЗЕ и НАР. ГЕМОДИНАМИКИ (тоже выше)
Для постановки диагноза ХСН необходимо наличие следующих критериев:
1.Характерные жалобы
Типичные: ü Одышка ü Ортопноэ
ü Пароксизмальная ночная одышка ü Снижение толерантности к нагрузкам
ü Слабость, утомляемость, увеличение времени восстановления после нагрузки ü Увеличение в объеме лодыжек Менее типичные:
ü Ночной кашель ü Прибавка в весе >2 кг в неделю ü Потеря веса ü Депрессия
ü Сердцебиение
2.Подтверждающие их наличие клинические признаки (в сомнит. случаях р-ция на мочегонную терапию)
Наиболее специфичные ü Повышение центрального венозного давления в яремных венах
ü Гепатоюгулярный рефлюкс ü Третий тон (ритм галопа)
ü Смещение верхушечного толчка влево Менее специфичные ü Периферические отеки
ü Влажные хрипы в легких ü Шумы в сердце ü Тахикардия
ü Нерегулярный пульс ü Тахипноэ (ЧДД более 16 в минуту) ü Гепатомегалия ü Асцит ü Кахексия
+++
Шкала оценки клинического состояния пациента с ХСН (ШОКС).
Симптом/признак |
Выраженность |
|
|
|
|
Одышка |
0 |
– нет |
|
1 |
– при нагрузке |
|
2 |
– в покое |
Изменился ли за последнюю |
0 |
– нет |
неделю вес |
1 |
– увеличился |

Жалобы на перебои в работе |
0 – |
нет |
|
|
сердца |
1 – |
есть |
|
|
|
|
|
|
|
В каком положении находится |
0 – |
горизонтально |
|
|
в постели |
1 – с приподнятым головным концом (две и |
|||
|
более подушки |
|
||
|
2 |
– плюс просыпается от удушья |
|
|
|
3 |
– сидя |
|
|
|
|
|
||
Набухшие шейные вены |
0 – нет |
|
||
|
1 |
– лежа |
|
|
|
2 |
– стоя |
|
|
|
|
|
|
|
Хрипы в легких |
0 |
|
– |
нет |
|
1 – нижние отделы (до ⅓) |
|
||
|
2 |
– до лопаток (до ⅔) |
|
|
|
3 |
– над всей поверхностью легких |
|
|
|
|
|
||
Наличие ритма галопа |
0 – нет |
|
||
|
1 |
– есть |
|
|
|
|
|
||
Печень |
0 – не увеличена |
|
||
|
1 |
– до 5 см |
|
|
|
2 |
– более 5 см |
|
|
|
|
|
||
Отеки |
0 – нет |
|
||
|
1 |
– пастозность |
|
|
|
2 |
– отеки |
|
|
|
3 |
– анасарка |
|
|
|
|
|
||
Уровень САД |
0 – более 120 мм рт. ст. |
|
||
|
1 |
– 100–120 мм рт. ст. |
|
|
|
2 |
– менее 100 мм рт. ст. |
|
|
|
|
|
|
|
ИТОГО

0 баллов – отсутствие клинических признаков СН. I ФК – меньше или равно 3 баллам;
II ФК – от 4 до 6 баллов;
III ФК – от 7 до 9 баллов;
IV ФК – больше 9 баллов
3.Доказательства наличия систолической и/или диастолической дисфункции (ЭХО-КГ)
4.Определение натрийуретических пептидов (для исключения диагноза ХСН) (суть такая: если НУП повышен, то это не факт, что ХСН (м.б. что-то другое), но если нет повышения, то это 100% НЕ ХСН, так как почти увсех с ХСН будет повышен НУП)
По учебнику +/- также, но чуть иначе сгруппировано:
1)Можно поставить только по клинике, если: соблюдены Фремингемские критерии (2
больших+2 малых)
→ Большие: ночные приступы сердечной астмы, набухание шейных вен, влажные хрипы в легких, кардиомегалия, эпизоды отека легких, наличие III или IV тонов сердца, повышенное центральное венозное давление (>16 см вод.ст.), обнаружение гепатоюгулярного рефлюкса, → Малые: отеки ног, ночной кашель, одышка при нагрузке, гепатомегалия, плевральный выпот, синусовая тахикардия (120 и более в минуту).
2)ЭХО-КГ (ремоделирование миокарда при сист./диаст. дисфункции, иногда и патологию, хоторая привела к ХСН, напр., зоны акинезии после ИМ (ПИКС))
3)Уровень мозговой фракции натрийуретического пептида (NT-proBNP) при ХСН он ↑ (но это не только при ХСН можт быть, еще и при почеч. недост-ть, ФП, а при ожирении НУП повышается очень слабо, даже когда уже 4 ФК ХСН)
4)Рентген ОГК: кардиомегалия (по величине торакодиафрагмального индекса);
гипертрофия ЛЖ и ↑ других камер; венозн. застой или ЛГ (по хар-теру корней легких и выраженности сосудистого легочного рисунка); инфильтрации легочной ткани и гидроторакса (застой в МКК).
5)Дополнительно, но тоже нужно:
a)Лабораторные:
ü ОАК: Hb, Er, L, Tr
ü Электролиты плазмы (особенно К+ и Na+), креатинина, мочевины, глюкозы, печеночных ферментов, общ. белка; ü Общий анализ мочи.
b)Инструментальные:
üЭКГ и Холтер (на гипертровию камер и всякие опасные аритмии)
üРеже и по показаниям (по поводу основной патологии): коронарография, радионуклидная диагностика, ЭХО-КГ чреспищеводная, стресс-Эхо, КТ-коронарография, МРТ сердца и сосудов,
üНагрузочные тесты (для оценки функционального статуса и контроля эффективности терапии, напр., тест 6 мин ходьбой)
ЛЕЧЕНИЕ Цели:
üУстранение симптомов ХСН (одышка, отеки и т.п.),
üУлучшение качества жизни,
üСнижение количества госпитализаций
üУлучшение прогноза.
Наша тактика:
I.Модификация образа жизни больного;
II. Контроль этиологических причин развития ХСН и профилактика декомпенсации
III.Собственно лечение сердечной недостаточности.
I.Модификация образа жизни больного;

1)Есть меньше соли (до 3, а в особых случаях и до 1,5–1,0 г в сутки) с контролем норм. диуреза – до 1500 мл/сут
2)Меньше алкоголя (норма (это прям край, лучше меньше) – 2 «дринка»/сут. для мужчин и 1 «дринк»/сут. для женщин. 1 «дринк» = 30 мл 40° алк)
3)Контроль веса (ИМТ от 19 до 25)
4)Тренирующие динамические нагрузки (ходьба/бег/плаванье, НЕ статичные!!!)
максимального (для данного больного с учетом его ФК), но не вызывающих дискомфорта объема (только при компенсированной ХСН и синусовом ритме!!!, пульс на тренировке повышается на 75% от обычного, по 30 мин 5 раз/нед.)
II. Контроль этиологических причин развития ХСН и профилактика декомпенсации
a.АД (120/80 мм рт.ст.);
b.Адкватная лек. терапия и своеврем. реваскуляризация миокарда у больных ИБС;
c.Своевременное применение хирургической коррекции пороков сердца;
d.Нормализация ЧСС у больных с тахи- и брадиаритмиями (в т.ч. при кардиоверсии или электрокардио-стимуляции);
e.Профилактика ОРЗ и пневмонии, в т.ч. с применением вакцинации;
f.Контроль объемов в/в инфузий и их соответствие величине диуреза у больного;
g.Строгая компенсация нарушений углеводного обмена, гипер- и гипотиреоидизма;
h.Временная диагностика и коррекция уровня гемоглобина у больных с анемией.
III.Собственно лечение сердечной недостаточности.
a.Основная группа ЛС:
→иАПФ: каптоприл / хинаприл / спираприл / лизиноприл / эналаприл / периндоприл / фозиноприл (при почечн. нед-ти, т.к. выводится печенью) / рамиприл (при низк АД, т.к. самый слабогипотензивный)
→если они вызывают кашель или ангионевротический отек, то – блокаторы рец. ангиотензина 2 (БРА-II): только 2 доказали эффективность: лозартан и валсартан
→Бета-адреноблокаторы (метопролол, бисопролол, небивалол, карведилол)
→Антагонисты альдостерона (спиронолактон=верошпирон, эплеренон)
→Валсартан (БРА-2)+сакубитрил (ингибитор неприлизина) при тяж. систолич. дисфункции, вместо иАПФ/АРА у пациентов с симптоматической СН со сниженной ФВЛЖ и сохраняющимися симптомами СН
→Ингибитор SGLT2 (гипогликемическое ЛС на почечные канальцы): с ХСНнФВ с сохраняющимися симптомами СН несмотря на терапию иАПФ/АРА/валсартан+сакубитрил, бета-адреноблокаторами и альдостерона антагонистами рекомендован препарат
#дапаглифлозин. для снижения риска сердечно-сосудистой смерти и госпитализаций по поводу СН.
→Салуретики (выводят соли, т.е. натрий): петлевые (фурасемид) / тиазидные (гидрохлортиазид) / калийсберегающие (спиронолактон) при этом контролируем вес больного
(колебания не более +200г/сут!!!, если больше, то отеки уже опасные и корректируем дозы или другие ЛС берем)
→Сердечные гликозиды (дигоксин) оооочень редко! При: низк. ФВ ЛЖ, кардиомегалии с кардиоторакальным индексом более 55%) и «не ишемич.» этиология ХСН. Только дополнять терапию β-АБ, иАПФ/АРА/ валсартан+сакубитрил**, альдостерона антагонистами и диуретиками
b. Вспомогательная (эффективность от ХСН не доказана, но в комплексе можно добавить):
→перифериферические вазодилататоры (изосорбида динитрат)
→антиаритмические средства (не стоит применять, особенно 1 класса)
→дигидропиридиновые блокаторы кальциевых каналов с пролонгир. дейст-ем (в клин реках пишут, что их не стоит применять, исключение - фелодипин и амлодипин)
→блокаторы If-каналов (ивабрадин)
→антиагреганты,
→прямые антикоагулянты, (их обоих когда есть ФП и нарушения свертывания)
→негликозидные инотропные средства (добутамин и левосимендан),
→статины (ГМГ-КоАредуктаза и всякие омега3)
