
- •1. Кишечные свищи. Этиология. Патогенез. Классификация. Клиника. Лечение.
- •2. Принципы экспертизы временной нетрудоспособности у больных с амбулаторными хирургическими заболеваниями.
- •3. Острый медиастинит. Этиология, клиника переднего и заднего медиастинита. Диагностика. Лечение.
- •4. Ошибки диагностики и лечения острого панкреатита.
- •5. Организация работы и задачи хирургического отделения /кабинета/ поликлиники
- •Хирургическое отделение
- •Хиругический кабинет/поликлиника
- •6. Постхолецистэктомический синдром. Классификация, клиника и диагностика обуславливающих этот синдром. Показания к хирургическому лечению. Виды операций.
- •7. Механическая желтуха. Причины. Клиника. Дифференциальная диагностика. Принципы предоперационной подготовки.
- •8. Опухоли панкреатодуоденальной зоны. Клиника. Диагностика. Лечение.
- •9. Антибиотики в комплексном лечении хирургических заболеваний. Принципы рациональной антибиотикотерапии. Осложнения антибиотикотерапии и их профилактика.
- •10. Хронический панкреатит. Этиология. Патогенез. Клиника. Диагностика. Показания к хирургическому лечению.
- •11. Кисты и свищи поджелудочной железы. Причины возникновения. Клиника. Диагностика. Хирургическое лечение.
- •12. Неспецифический язвенный колит. Этиология. Патогенез. Клиника. Диагностика. Дифференциальный диагноз. Методы лечения.
- •Болезнь крона
- •Туберкулез кишечника:
- •Ишемия кишечника:
- •Псевдомембранозный колит:
- •Дивертикулит:
- •13. Болезнь оперированного желудка. Классификация. Демпинг-синдром. Диагностика. Лечение.
- •14. Рубцовые сужения пищевода. Этиология. Патогенез, клиника. Диагностика. Методы лечения.
- •15. Тиреотоксикоз. Этиология. Патогенез, классификация. Клиника. Диагностика. Принцип хирургического лечения.
- •Патогенез тиреотоксикоза
- •Клиника
- •Консервативное лечение тиреотоксикоза
- •16. Грыжи диафрагмы. Этиология. Классификация. Диагностика. Осложнения. Принципы лечения.
- •17. Эндоскопия в хирургии.
- •18. Травматические диафрагмальные грыжи. Механизм повреждения диафрагмы. Клиника. Диагностика. Лечение.
- •Диагностика травматических диафрагмальных грыж.
- •19. Заболевания, симулирующие «острый живот». Заболевания легких и плевры
- •Заболевания мочеполовых органов.
- •Заболевания и повреждения нервной системы.
- •Аллергические заболевания.
- •Эдокринные заболевания.
- •Инфекционные заболевания.
- •20. Болезнь оперированного желудка. Пептические язвы анастомоза причины. Клиника. Диагностика. Лечение.
- •21. Диспансеризация хирургических больных.
- •22. Кровотечение из варикознорасширенных вен пищевода и желудка. Причины. Особенности диагностики. Принципы консервативного и хирургического лечения.
- •23. Болезнь оперированного желудка. Синдром приводящей петли. Причины. Клиника. Диагностика. Лечение.
- •24 Варикозная болезнь нижних конечностей. Этиология. Патогенез. Клиника. Диагностика. Лечение.
- •25 Принципы экспертизы временной нетрудоспособности у больных, перенесших операции в стационаре.
- •26 Ишемическая болезнь сердца. Принципы диагностики. Коронарография. Показания к операции на коронарных артериях. Виды операций.
- •Показания к операциям
- •27 Открытый артериальный проток. Нарушения внутрисердечной гемодинамики. Клиника. Диагностика. Лечение.
- •28 Врожденные пороки сердца. Классификация. Принципы синдромной диагностики.
- •29 Дефект межпредсердной перегородки. Нарушения внутрисердечной гемодинамики. Клиника. Диагностика.
- •30. Хирургические заболевания надпочечников. Клиника. Диагностика. Виды операций.
- •31 Стеноз легочной артерии. Нарушение внутрисердечной гемодинамики клиника. Диагностика. Лечение.
- •32 Митральный стеноз. Клиника, диагностика, показания к хирургическому лечению.
- •33 Тетрада фалло. Нарушения внутрисердечной гемодинамики. Клиника. Диагностика. Лечение.
- •34 Хронические окклюзионные поражения аортоподвздошного региона (синдром лериша). Причины. Клиника. Диагностика. Лечение.
- •35 Стеноз аортального клапана. Клиника. Диагностика. Хирургическое лечение.
- •36 Протезирование клапанов сердца. Основные типы клапанных протезов. Наблюдение за больными и антикоагулянтная терапия в послеоперационном отдаленном периоде.
- •37. Хронические окклюзионные поражения брахицефальных артерий. Причины. Клиника. Диагностика. Лечение.
- •38 Дифференциальная диагностика заболеваний пищевода при синдроме дисфагии.
- •39 Эмболия и острый тромбоз артерий. Причины. Клас. Диагностика. Лечение.
- •40 Ахалазия кардии. Этиология. Клиника. Диагностика. Способы консервного и оперативного лечения.
- •Итог — потеря массы тела
- •Диф.Диагностика.
- •42 Грыжи пищеводного отверстия диафрагмы. Этиология. Классификация. Клиника. Диагностика. Показания к хирургическому лечению.
- •43. Консервативное и оперативное лечение облитерирующих заболеваний артерий.
- •44 Тромбофлебит поверхностных вен. Этиология. Клиника. Лечение.
- •45 Тромбоз глубоких вен нижних и верхних конечностей.Эт.Клин.Лечение.
- •46 Приобретенные пороки сердца. Классификация. Показания к хирургическому лечению. Значение своевременного направления больных на оперативное лечение
- •Показания к операции:
- •47. Посттромботическая болезнь нижних конечностей. Этиология. Патогенез. Клиника. Диагностика. Лечение.
- •48. Принципы хирургического лечения больных с портальной гипертензией. Показания к операции вне кровотечения. Виды операций.
- •Сосудистые портокавальные анастамозы
- •Операции воротно- непарного разобщения
- •Эндоваскулярные методы
- •Асцит (хирургическое лечение)
- •49. Портальная гипертензия. Заболевания, приводящие к портальной гипертензии. Виды портального блока. Клиника. Диагностика.
- •50. Дивертикул пищевода. Классификация. Клиника. Диагностика. Лечение.
- •51. Синдром хронической абдоминальной ишемии (окклюзия висцеральных артерий). Причины. Клиника. Диагностика. Лечение.
- •52. Выпадение прямой кишки. Причины. Классификация. Клиника. Диагностика. Лечение.
- •Обтурационная кишечная непроходимость: причины, патогенез, клиника, диагностика.
- •53. Острый гематогенный остеомиелит. Этиология. Патогенез. Клинические формы. Диагностика. Лечение.
- •55. Дефект межжелудочковой перегородки. Нарушение внугрисердечной гемодинамики. Клиника. Диагностика. Лечение.
- •56. Деонтология. Определение понятия. Моральный облик и общая культура врача хирурга. Присяга врача.
- •57. Осложнения, связанные с переливанием крови. Профилактика и лечение.
- •59. Полипоз толстой кишки. Причины. Клиника. Диагностика. Лечение.
- •60. Переливание крови. Показания и противопоказания. Определение группы крови.
- •61. Геморрой и его осложнения. Трещина заднего прохода. Причины. Клиника. Диагностика. Лечение.
- •65. Принципы лечения гнойных ран в зависимости от стадии раневого процесса.
- •66. Трофические язвы нижних конечностей. Классификация. Клиника. Диагностика. Лечение.
- •67.Болезнь крона толстой кишки. Этиопатогенез. Клиника. Диагностика. Лечение.
- •68.0Бщая гнойная инфекция (сепсис). Причина. Классификация. Клиника. Диагностика.
- •69. Острый парапроктит. Классификация. Этиология. Клиника. Диагностика. Лечение.
- •70.Синдром диабетической стопы. Классификация. Клиника. Диагностика. Лечение.
- •71. Особенности течения и лечения хирургических заболеваний у больных сахарным диабетом.
- •72. Опухоли и кисты средостения. Классификация. Клиника. Диагностика. Лечение.
- •74.Гастродуоденальные не язвенные кровотечения. Причины. Клиника. Диагностика. Лечение.
- •1. Ошибки диагностики острого аппендицита на догоспитальном этапе и госпитальном этапе
- •2.Диагностические и тактические ошибки при остром аппендиците на интраоперационном этапе
- •76. Эндемический зоб. Клиника. Диагностика. Принципы лечения.
- •79. Аневризма брюшной аорты. Этиология. Патогенез. Клиника, диагностика, лечение.
- •80. Перикардиты. Этиология. Патогенез. Классификация.
- •81. Ошибки диагностики и лечения больных с острым холециститом.
- •82. Коарктация аорты. Клиника. Диагностика. Лечение.
- •83. Перикардиты. Клиника. Диагностика. Лечение.
- •По морфофункциональным признакам:
- •85. Вазоренальная гипертония. Причины. Клиника. Диагностика. Лечение.
- •86. Недостаточность аортального клапана. Клиника. Диагностика. Лечение.
- •3. Хирургическое лечение (чаще протезирование биологическим или механическим протезом) показано при:
- •87. Хронический парапроктит. Причины. Диагностика. Лечение.
- •88. Ошибки диагностики и лечения больных с прободной язвой желудка и 12-ти перстной кишки.
- •89. Осложнения варикоза нижних конечностей. Виды. Лечение.
- •90. Течение острого аппендицита у беременных, пожилых людей и детей.
61. Геморрой и его осложнения. Трещина заднего прохода. Причины. Клиника. Диагностика. Лечение.
Геморрой (nodi, noduli, varices haemorrhoidales) представляет собой узловатые расширения в геморроидальных сплетениях под кожей области заднего прохода и под слизистой шейки ампулы прямой кишки. Пещеристые тела прямой кишки располагаются радиально, состоят из внутренней части, покрытой слизистой оболочкой, и наружной, покрытой кожей.
Основные факторы возникновения геморроя:
Повышение внутрибрюшного давления в результате затруднения дефекации, мочеиспускания (гипертрофия простаты) или в результате подъема тяжестей;
Длительные периоды стояния;
Сдавление вен малого таза при ректальном раке, беременности, миоме матки;
Портальная гипертензия;
Диарея (например, при язвенном колите).
Также возникновению геморроя способствуют:
врожденная слабость венозных стенок и недоразвитие клапанов (одновременно с изменениями на голенях),
сидячий или стоячий образ жизни,
вялость соединительной ткани при старении, при недостаточном питании, при беременности, при эндокринных нарушениях.
Некоторые авторы придают значение инфекции (однако, как фактор возникновения геморроя не доказан) - бактериальная флора может распространяться на периректальную клетчатку и вызывать флебиты в геморроидальном сплетении, эти ослабляется и растягивается сосудистая стенка. Эластическая стенка замещается соединительной тканью и таким способом образуются вариксы, которые в дальнейшем изменяются воспалением, тромбозом и фиброзом.
Профилактика геморроя:
1. Необходимо избегать частых резких увеличений внутрибрюшного давления:
подъемы тяжестей
одномоментное опорожнение кишечника во время дефекации
тщательный туалет перианальной области после дефекации
Избегать венозного застоя:
не находится долго в одном положении (сидя или стоя);
людям, предрасположенным к варикозной болезни меньше длительно стоять, часто носить тяжести.
Классификация.
По этиологии:
Врожденный (или наследственный);
Приобретенный: первичный или вторичный (симптоматический).
По локализации:
Наружный геморрой (подкожный);
Внутренний геморрой (подслизистый);
Межуточный (под переходной складкой)
По клиническому течению:
Острый;
Хронический.
Осложнения:
Кровотечение;
Выпадение геморроидальных узлов;
Тромбоз геморроидальных узлов;
Инфекционные осложнения
Степени тяжести внутреннего геморроя:
Первая степень - узлы никогда не опускаются ниже наружного сфинктера;
Вторая степень - узлы ниже сфинктера, но могут быть вправлены обратно;
Третья степень - узлы постоянно находятся наружи.
Основные симптомы:
Перианальный зуд;
Кровотечения из прямой кишки (особенно в малых количествах - на туалетной бумаге или несколькими каплями в унитазе);
Боль и наличие пальпируемого образования в области ануса.
Наружный геморрой.
Клиническая картина.
Геморроидальные узлы покрыты кожей. Связан с застоем в области v. Analis.Узлы располагаются в наружной части заднепроходного канала под кожей анальной и перианальной области. В спокойном состоянии они не вызывают неприятных ощущений, никогда не кровоточат. Как правило, они сопровождают внутренний геморрой и вообще являются скорее показателем патологического состояния в заднем проходе, чем самостоятельным заболеванием. При острых аноректальных нарушениях, например при воспалении внутренних геморроидальных узлов, они гиперемируются: это застойный наружный геморрой - увеличенные узлы фиолетового цвета.
Частым осложнением наружного геморроя является тромбоз, такой узел будет увеличенным, очень болезненным, покрытым напряженной, истонченной кожей. Болезненные ощущения длятся несколько дней, а затем узел сморщивается под влиянием воспаления и подвергается соединительно-тканному перерождению. Так образуются плотные, безболезненные узелки около заднего прохода - анальные выпячивания (фиброзный или слепой геморрой), которые остаются постоянными свидетелями перенесенных тромбозом. Обычно они не беспокоят, но если они слишком большие и многочисленные, то они поддерживают влажность и нечистоту между ягодицами и могут явиться причиной анальной экземы и зуда. Это и является единственным поводом для лечения путем оперативного устранения.
Внутренний геморрой.
Представляет собой застой в сплетениях v. Rectales craniales et caudales; располагаются под слизистой шейки ампулы и покрыты слизистой прямой кишки. При обычно осмотре он заметен только при атонии анальных сфинктеров или при выпадении. Пальцем не прощупывается (если не является фиброзным), и, следовательно, может быть констатирована только путем эндоскопического исследования: введенный в прямую кишку тубус постепенно извлекается и придавливается обратно; в просвете появляются овальные или полипоидные узлы, локализующиеся главным образом на 1, 5, 9 часах.
Спокойный внутренний геморрой - это просто варикозные расширения, клинически латентные. Как заболевание он проявляется лишь тогда, когда появляются какие-нибудь осложнения: чаще всего это кровотечение.
Осложнения.
Кровотечение. Возникает при истончении слизистой и гиперемии узла. Кровь изливается из многочисленных эрозий или диффузно. Кровь свежая, жидкая. Кровотечение появляется на туалетной бумаге или капает после дефекации из заднего прохода. Такое кровотечение бывает периодически, преимущественно наблюдается при запоре или при поносе. Этим оно отличается от энтероррагии при карциноме прямой кишки или при язвенном колите, при которых кровь наблюдается при каждой дефекации при тенезмах и бывает свернувшейся. Повторные, даже небольшие геморроидальные кровотечения могут привести к анемии.
Воспаление. При воспалении внутренние геморроидальные узлы красные, увеличенные, болезненные, кровоточащие с поверхностных эрозий. Возникают рефлекторные спазмы заднего прохода и пальцевое обследование бывает болезненным.
Тромбоз внутренних геморроидальных узлов возникает внезапно: один из узлов становится значительно увеличенным, фиолетовым, очень болезненным при дотрагивании, при дефекации, при ходьбе. Здесь также имеется болезненный спазм сфинктера и рефлекторный запор. Это острое состояние длится 3-5 дней, после чего узле подвергается соединительно-тканному изменению. После этого он при исследовании per rectumпрощупывается в виде твердого узелка. Слизистая узла при воспалении или при тромбозе может некротизироваться и образуется изъязвление.
Выпадение геморроидальных узлов. Если внутренние геморроидальные узлы достигают больших размеров, то они выходят за аноректальную линию в заднепроходный канал и появляются перед анусом или только при натуживании (опускающийся геморрой) или постоянно (выпадающий геморрой). Вместе с ним часто выпадает и окружающая слизистая прямой кишки (prolapsus recti). Если воспаление и задний проход спастически смыкается, выпавший узел ущемляется, и если своевременно не произвести вправления, он может омертветь.
Межуточные геморроидальные узлы (varices externo-interni). Образуются путем варикозного изменения наружного и внутреннего венозного сплетения в совокупности. Такой узел является вытянутым, располагается по всей длине заднепроходного канала и, следовательно, на внутренней части покрыт слизистой прямой кишки, а на наружной части - кожей области заднего прохода.
Диагностика.
Наружный осмотр;
Пальцевое исследование;
Осмотр в зеркалах;
Ректороманоскопия для исключения сопутствующих заболеваний, в том числе проявляющихся кровотечениями.
При тромбозе и воспалении геморроидальных узлов все виды внутренних осмотров выполняют после ликвидации острого процесса.
Лечение.
Консервативная терапия направлена на ликвидацию воспалительных изменений и регуляцию стула.
Щадящая диета.
Сидячие ванночки со слабым раствором перманганата калия.
Новокаиновые параректальные блокады по А.В. Вишневскому с наложением масляно-бальзамических повязок- компрессов.
Свечи и мазь с гепарином и протелитическими ферментами.
Микроклизмы с облепиховым маслом, маслом шиповника и мазью Вишневского.
Физиотерапия - УВЧ, ультрафиолеотовое облучение кварцевой лампой.
При отсутствии эффекта от описанного лечения, при частых повторных обострениях выполняют оперативное лечение. Лучше выполнять его после проведения противовоспалительной терапии в стационаре в течение 5-6 дней.
Оперативное лечение. Проводится при осложнениях: тромбозах, кровотечении, выпадении внутренних геморроидальных узлов.
Склерозирующие инъекции. При хроническом геморрое, проявляющемся только кровотечением, без выраженного увеличения и выпадения внутренних узлов возможно применение инъекций склерозирующих веществ. Инъекция склерозирующих препаратов в ткань геморроидального узла приводит к замещению сосудистых элементов узла соединительной тканью.
Лигирование. Если общее состояние больного не позволяет выполнить хирургическое вмешательство, а воспалительные явления не дают возможности провести склерозирующую терапию, а также при выпадении внутренних узлов у соматически ослабленных больных производят лигирование отдельных узлов латексными кольцами с помощью специального аппарата. Данный способ, как правило, не дает радикального излечения.
При хроническом геморрое, осложненном выпадением узлов или кровотечениями, не поддающимися консервативному лечению, показано оперативное вмешательство. В основе наиболее часто применяемых методов лежит операция Миллигана-Моргана: удаление снаружи внутрь трех основных коллекторов кавернозной ткани и перевязкой сосудистых ножек. Длительность заживления неушитых ран стенок анального канал, достигающая 2 мес., обусловила появление ряда модификаций этой операции:
раны стенок анального канала ушивают частично с оставлением узких полосок, обеспечивающих их дренирование (применяют в основном при остром геморрое)
ушивание послеоперационных ран наглухо (выполняют при хроническом геморрое).
Анальная трещина.
Анальная трещина - дефект стенки анального канала линейной или треугольной формы длиной 1-2 см, расположенный вблизи переходной складки, несколько выше линии Хилтона и доходящий до прямокишечно-заднепроходной складки или распространяющийся выше нее.
Симптоматика:
Боли при дефекации значительно выражены; длятся 40-50 минут после дефекации. Из-за боли возникает спазм анальной мышцы.
Из-за болей пациент ограничивает прием пищи, задерживает стул, становится нервозным, страдает бессоницей, депрессией.
Значительный спазм заднего прохода при попытке осмотреть анус.
Анальный зуд
Диагностика.
Осмотр: трещина заднего прохода выявляется после глубокого раздвигания ягодиц и заднего прохода; она выступает в виде сердцевидного дефекта, вершина которого направляется в заднепроходной канал. Форма симметричная, края острые, дно свежей трещины ярко-красное, дно хронической трещины грязно-серое, практически никогда не кровоточит. Может сопровождаться внутри гипертрофической папиллой и снаружи - геморроем или выпячиванием заднего прохода;
Пальцевое исследование, как правило, произвести не удается из-за резкой боли
Лечение.
Консервативное лечение включает:
Диету, преимущественно кисломолочно-растительного характера с исключением острых, соленых, горьких блюд, а также алкогольных напитков;
Сидячие ванночки со слабым раствором перманганата калия, свечи с метилурацилом, проктоседиловые, ультрапрокт, микроклизмы с облепиховым маслом.
Оперативное лечение предпринимают в случае хронического течения, когда трещина превращается в незаживающую, окруженную рубцом язву со сторожевым бугорком и пектенозом, сопровождающуюся выраженным спазмом сфинктера, и когда консервативная терапия бесперспективна. Операция заключается в иссечении трещины в пределах здоровой слизистой оболочки. При необходимости выполняют заднюю дозированную или боковую подкожную сфинктеротомию.
Парапроктит.
Различают острый и хронический парапроктит - абсцессы параректальной области и свищи, идущие от прямой кишки и открывающиеся на коже перианальной области.
Этиология.
Большинство свищей и абсцессов аноректальной области по своей природе бывают криптогландулярными. Острое (криптит, папиллит) или хроническое (при геморрое и анальной трещине) поражение анальных крипт в зоне зубчатой линий прямой кишки ведет к проникновению инфекции (чаще по ходу анальных желез) в клетчаточные пространства таза.
Классификация абсцессов:
По глубине:
Глубокие абсцессы, располагающиеся над m.levator ani
пельвиоректальные
подслизистые
Поверхностные - под m.levator ani:
подкожные
ишиоректальные
Симптомы:
Постоянные боли
Затруднения при дефекации, при ходьбе
Пальцевое исследование очень болезненно, часто в связи с болезненным спазмом невозможна
Повышенная температура (субфебрилитет) и недомогание
Диагностика:
Пальцевое исследование прямой кишки - основной метод.
После вскрытия или спонтанной перфорации абсцесса образуется свищ, открывающиеся в заднепроходной канал или наружу от заднего прохода.
Классификация:
полные свищи - свищи, которые открываются своим внутренним отверстием в прямую кишку и наружным в перианальной области,
неполные свищи - открываются только внутренним отверстием в прямую кишку или перианальную области и заканчиваются слепо.
По отношению к сфинктеру:
Экстрасфинктерные (канал свища не проходит через анальный сфинктер)
Интрасфинктерные (свищ проходит через мышцу)
Симптомы:
При полных свищах гнойные выделения из заднего прохода или перианальной области
Боли при дефекации, могут быть постоянные боли
Иногда субфебрилитет
Диагностика:
Симптомы
Пальцевое исследование
Фистулография
Лечение острого парапроктита.
Основное лечение - хирургическое. Операцию необходимо выполнять тотчас после установления диагноза. Промедление ухудшает не только общее состояние больного, но и прогноз, так как чревато опасностью распространения гнойного процесса, разрушением мышечных структур анального сфинктера, тазового дна и стенок прямой кишки.
Операция: вскрытие и дренирование абсцесса, ликвидация внутреннего отверстия гнойника, сообщающего его полость с просветом прямой кишки.
Лечение хронического парапроктита и свищей:
Иссечение внутреннего свища в виде треугольника основанием наружу - операция Габриэля.
При экстрасфинктерных свищах производят иссечение всего свища и низведение слизистой.
62. НОВЫЕ ТЕХНОЛОГИИ В ХИРУРГИИ.+
В диагностике:
Ультрасонография
Эндоскопические методы исследования (стало возможным осматривать те органы которые раньше были совершенно недоступны для исследования, например, рак желудка сейчас считается таким же визуально доступной, благодаря данному методу, как и рак губы)
Эзофагогастроскопия
Бронхоскопия
Артроскопия (некоторые операции, которые ранее проводились на суставах: коленных, плечевых, и сами по себе являлись травматичными, в настоящее время путём применения артроскопических технологий являются очень щадящими: пациенты могут встать на ноги в течение двух-трёх дней после операции, могут быть быстро выписаными)
ЭУС - Эндосонография (около 30 лет назад появились аппараты эндоскопические, которые были совмещены с ультрасонографическими датчиками, а также биопсийной иглой, которой можно провести взятие материала, к примеру, через стенку пищевода, через стенку желудка из печени, через стенку желудочно-двенадцатиперстной кишки из поджелудочной железы)
Колоноскопия
Лапароскопия (позволяет осмотреть органы брюшной полости, выполнять различные манипуляции, брать биопсию, ликвидировать асцит и т.д)
Торакоскопия
Медиастиноскопия
МРТ и КТ (благодаря данным методикам можно заглянуть в органы и ткани, которые раньше были совершенно недоступны для визуализации, например головной мозг; существуют программы, которые позволяют выполнить голографическую картинку, т.е 3д модель и создать путём реконструкции картинки любого органа который интересует хирурга (например, сердце в разрезе - позволяет увидеть почти всю патологию, повернуть в разных направлениях изображение, можно создать голограмму печени, показывает взаимоотношения с кровеносными сосудами, полости распада, позволяя выбрать наилучший подход и тактику проведения операции)
Ангиографические методы исследования (позволяет выявить локализацию сужений и показания к оперативному лечению)
КТ + рентгеноконтрастная ангиография, спиральная компьютерная ангиография
В лечении:
Кардинально улучшился/появился шовный материал и другие изделия:
Викрил - биодеградируемый шовный материал (есть заданный срок распада, можно оставлять в тканях организма);
Большой ассортимент шовного материала с высоким качеством для различных целей (для сосудистого шва, сухожильного шва,, для ушивания мышц, паренхиматозных органов)
Сетчатые импланты для пластики грыж (пупочной, паховой др.)
Новые технические возможности гемостаза: электроножи, ультразвуковой гармонический скальпель (для рассечения массивных спаечных процессов), аппарат для рассечения и гемостаза при операциях на паренхиматозных органах, аргонплазменная коагуляция - позволяет обработать обширную площадь,коагулят позволяет достичь полноценного гемостаза.
Аппарат для сбора крови (Cell Saver) позволяет вернуть кровь после фильтрации (аутогемотрансфузия);
Тканесшивающие аппараты, постоянно улучшаются (Covidien, пищеводно-кишечный сшиватель, аппараты для наложения желудочно-кишечных анастомозов). Используются танталовые скрепки - биологически инертный материал.
Робот хирургический Да Винчи (например, позволяет прооперировать на космическом корабле без присутствия там хирурга, он может находиться за тысячи километров)
Один из новейших аппаратов - AngioJet Rheolytic Thrombectomy - для тромбэктомии, например, из сонных артерий;
Стентирование сосудов;
Трансплантология;
Чрескатетерное протезирование аортального клапана;
Вакуумный стабилизатор миокарда(для временной ликвидации сокращений сердца)
Искусственное сердце.
63. ТЭЛА. ПРИЧИНЫ. КЛИНИКА. ДИАГНОСТИКА. ЛЕЧЕНИЕ. МЕТОДЫ ПРОФИЛАКТИКИ.+
ОЧЕНЬ РЕКОММЕНДУЮ ОЗНАКОМИТЬСЯ С ЛЕКЦИЕЙ В.С. ЧУЛКОВА (В ТЕЛЕГРАМ-КАНАЛЕ ПО ЛЕКЦИЯМ #фтерапия_неотлож_состояния ТЭЛА)
ТЭЛА — окклюзия ствола или ветвей легочной артерии частичками тромба, сформировавшимися в венах большого круга кровообращения или правых камерах сердца и занесенными в легочную артерию с током крови.
Венозные тромбоэмболические осложнения – собирательное понятие, объединяющее тромбоз подкожных, глубоких вен, а также легочную тромбоэмболию.
Тромбоз бывает:
- окклюзивный
- неокклюзивный (флотирующий, пристеночный)
Флотирующий тромб считают эмболоопасным, так как он имеет единственную точку фиксации в дистальном отделе, а проксимальная его часть «плавает» свободно в потоке крови, он может «оборваться» от точки крепления, превратиться в эмбол и вызвать ТЭЛА.
Причины:
В основе заболевания лежит тромбообразование, которому способствуют три фактора (триада Вирхова): нарушение кровотока (замедление тока крови – венозный стаз), повреждение эндотелия сосудистой стенки, гиперкоагуляция.
К линика:
линика:
Одышка от легкой преходящей при периферической до тяжелой при центральной ТЭЛА. У пациентов с существовавшей ранее СН или заболеваниями легких усиление одышки может быть единственным симптомом, указывающим на ТЭЛА;
боль в груди обычно вызывается раздражением плевры из-за дистальной эмболии, вызывающей инфаркт легкого. При центральной ТЭЛА боль в груди может иметь типичный характер стенокардии, возможно, отражать ишемию ПЖ и требует дифференциальной диагностики от ОКС или расслоения аорты;
предсинкопе или обморок - при гемодинамической нестабильности, дисфункции ПЖ.
кровохарканье.
В некоторых случаях ТЭЛА может развиваться бессимптомно и обнаруживаться случайно во время диагностического обследования другого заболевания.
Диагностика:
Физикальное обследование: Необходима оценка стандартных физикальных данных, включающих, в том числе осмотр, оценку ЧД, ЧСС, АД по результатам, которых можно выявить признаки гемодинамической нестабильности (гипотензия, признаки периферической гипоперфузии и др.). Нестабильные показатели гемодинамических параметров и/или симптомы гипоперфузии могут свидетельствовать о ТЭЛА высокого риска (таблица 3). Необходим тщательный осмотр нижних конечностей (болезненность, отечность).
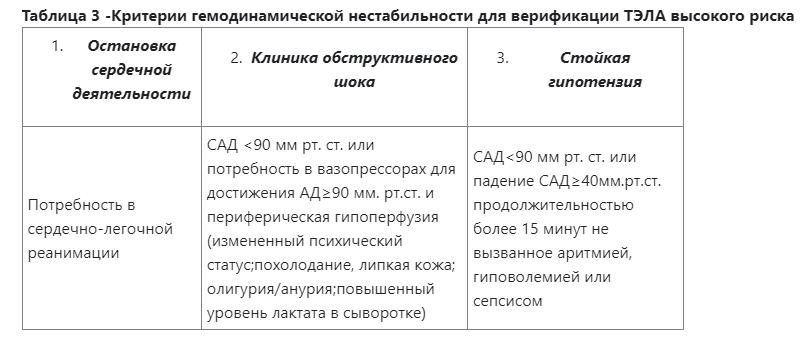
Лабораторные исследования:
ОАК для оценки индикаторов желудочно-кишечного кровотечения и выбора антикоагулянтной терапии;
биохимические показатели крови – стандартная панель (электролиты, глюкоза), а также креатинин с расчетом СКФ, общий билирубин, АЛТ, АСТ для оценки индикаторов желудочно-кишечного кровотечения и выбора антикоагулянтной терапии;
Нормальный уровень D-димера с высокой вероятностью исключает ТЭЛА.
Инструментальные исследования:
ЭКГ (перегрузка правых отделов сердца)
Рентгенография органов грудной клетки (признаками легочной гипертензии тромбоэмболического генеза могут являться высокое стояние купола диафрагмы на стороне поражения, расширение правых отделов сердца и корней легкого, обеднение сосудистого рисунка, наличие дисковидных ателектазов. При сформировавшейся инфарктной пневмонии видны треугольные тени, жидкость в плевральном синусе на стороне инфаркта легкого).
ЭХО-КГ ( повышение уровня систолического давления правого желудочка)
Радионуклидное сканирование (сцинтиграфия) легких
Зондирование правых отделов сердца и ангиопульмография.
Спиральная КТ с контрастированием легочных артерий.
Лечение (БОЛЕЕ ПОДРОБНО В ЛЕКЦИИ УКАЗАННОЙ ВЫШЕ)
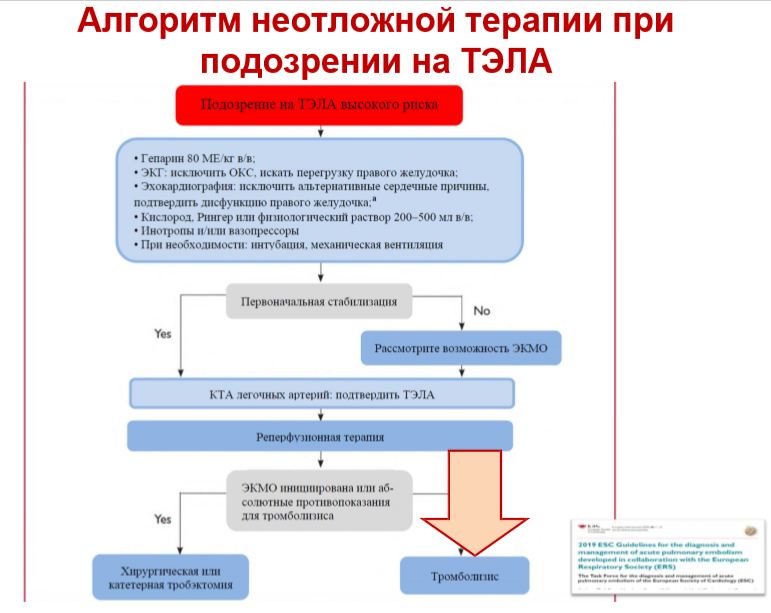
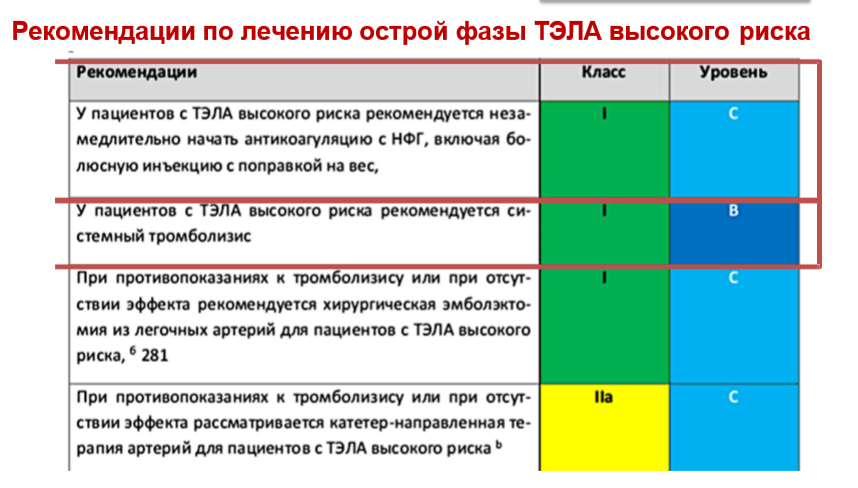








64. ЭХИНОКОККОЗ ПЕЧЕНИ. БИОЛОГИЯ ГИДАТИДИВНОГО И АЛЬВЕОЛЯРНОГО ПАРАЗИТА. КЛИНИКА. ДИАГНОСТИКА. ЛЕЧЕНИЕ.+
Биология паразитов
 И
гидатидозный эхинококк, и альвеококк
в стадии половой зрелости,
ленточной стадии, паразитируют в тонком
кишечнике хищных млекопитающих:
волков, собак, лисиц, песцов
и пр.
И
гидатидозный эхинококк, и альвеококк
в стадии половой зрелости,
ленточной стадии, паразитируют в тонком
кишечнике хищных млекопитающих:
волков, собак, лисиц, песцов
и пр.
Гельминт — цепень — эхинококка имеет длину от 2,5 до 6 мм (альвеококк может быть чуть меньше) и состоит из головки — сколекса, шейки и трех-четырех члеников. Последний членик является зрелым. Отделяясь от основного тела гельминта, он попадает с фекалиями наружу и загрязняет очень устойчивыми и многочисленными яйцами, которых может насчитываться до четырех сотен, окружающую среду, в том числе воду, пастбища, хозяйственные постройки и жилище человека.
Зрелые членики имеют способность к самостоятельному передвижению на несколько десятков сантиметров, а яйца паразита сохраняют жизнеспособность во влажной, защищенной от прямого солнечного света среде до полутора-двух лет. При неблагоприятном на них воздействии, например, кипячении, они погибают мгновенно.
Онкосферы (яйца паразитов) при попадании в желудок промежуточного хозяина — крупный и мелкий рогатый скот, лоси, олени и пр. — освобождаются от защитных оболочек и при помощи крючьев внедряются в слизистую оболочку желудочно-кишечного тракта. Размер онкосферы на данном этапе сопоставим с размерами форменных элементов крови, и по сосудистой (или лимфатической) системе они разносятся по всем органам.
 Осевшая
в тканях онкосфера превращается в
личинку – финну, которая в конце
второй недели принимает форму пузырька
и через полгода может достигать 0,5 см в
диаметре. Полость финны
постепенно заполняется бесцветной или
слегка опалесцирующей жидкостью
желтоватого цвета. Оболочки
собственно паразита состоят из двух
слоев: наружного плотного
хитинового (так называемая
кутикула) до 5 мм толщиной
и внутреннего зародышевого
герминативного толщиной 0,01 мм. В
герминативном слое образуются тысячи
выводковых капсул и сколексов, которые
плавают внутри материнского пузыря. А
в дочерних пузырях могут появиться
внучатые пузыри. Часть сколексов выпадает
в осадок, это так называемый «гидатидный
песок», весьма контагиозный, так как в
одном кубическом сантиметре может
содержаться до полумиллиона сколексов.
В некоторых редких случаях пузыри не
содержат ни сколексов, ни выводковых
капсул. Это так называемые стерильные
пузыри — афалоцисты.
Осевшая
в тканях онкосфера превращается в
личинку – финну, которая в конце
второй недели принимает форму пузырька
и через полгода может достигать 0,5 см в
диаметре. Полость финны
постепенно заполняется бесцветной или
слегка опалесцирующей жидкостью
желтоватого цвета. Оболочки
собственно паразита состоят из двух
слоев: наружного плотного
хитинового (так называемая
кутикула) до 5 мм толщиной
и внутреннего зародышевого
герминативного толщиной 0,01 мм. В
герминативном слое образуются тысячи
выводковых капсул и сколексов, которые
плавают внутри материнского пузыря. А
в дочерних пузырях могут появиться
внучатые пузыри. Часть сколексов выпадает
в осадок, это так называемый «гидатидный
песок», весьма контагиозный, так как в
одном кубическом сантиметре может
содержаться до полумиллиона сколексов.
В некоторых редких случаях пузыри не
содержат ни сколексов, ни выводковых
капсул. Это так называемые стерильные
пузыри — афалоцисты.
Организм промежуточного хозяина реагирует на внедрение паразита и начинает защищать себя образованием в пораженном органе плотной фиброзной оболочки, которая обрастает всю кисту. Эта оболочка не является истинной оболочкой паразита.
Основной особенностью роста альвеококка является выделение паразитом фермента гиалуронидазы. Этот фермент расплавляет окружающие ткани, что является причиной внутриорганного переноса сколексов, инфильтрирующего роста и «почкования» паразита. Поэтому еще альвеококк в медицинской литературе образно называют «паразитарный рак печени».
После заражения у промежуточного хозяина, в том числе и у человека, онкосферы чаще всего оседают в печени как в первом «фильтре». Но они могут пройти и через печень и осесть в ткани легкого как во втором «фильтре», а если проходят и через ткань легкого, то могут рассеиваться по всему организму, в том числе в головном и спинном мозге.
Клиника
При эхинококкозе и альвеококкозе у человека отчетливо выделяют четыре стадии:
латентная стадия;
стадия слабовыраженных субъективных расстройств;
стадия объективной симптоматики;
стадия осложнений.
Длительность всех этих стадий может быть определена весьма условно, так как момент инфицирования можно установить лишь предположительно, а течение процесса болезни – месяцы и годы – не отличается строгой хронологией.
Кроме того, клинические проявления зависят от локализации патологического очага. Так, например, поражение головного мозга может проявляться гипертензионным синдромом, эпилептическими припадками, бредом, депрессией, головокружением, слабоумием; поражение спинного мозга — тазовыми расстройствами; разрыв паразитарной кисты в брюшной полости может привести к массивному кровотечению или к анафилактическому шоку.
Но даже при изолированном поражении печени клинические проявления могут быть весьма разнообразными: от бессимптомного течения до синдрома портальной гипертензии, желтухи, асцита, необъяснимой субфебрильной температуры.
Диагностика
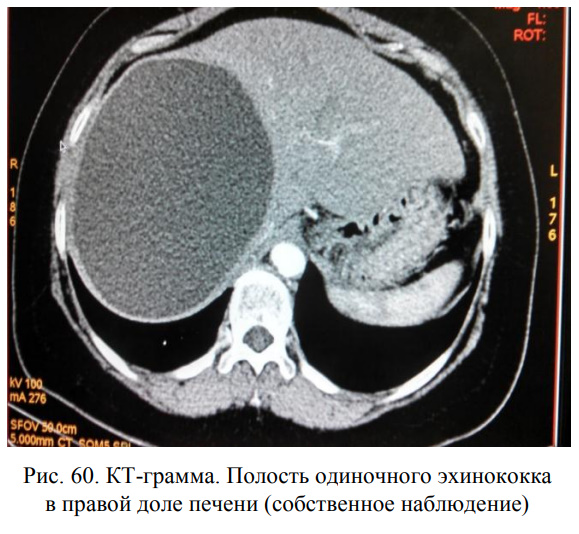 При
беседе с пациентами, принимая во внимание
паразитологический
анамнез, иногда можно заподозрить
эхинококкоз или альвеококкоз. Но для
надежной верификации требуется
лабораторная диагностика (эозинофилия)
+ проведение серологических тестов на
обнаружение антител к
паразитам.
При
беседе с пациентами, принимая во внимание
паразитологический
анамнез, иногда можно заподозрить
эхинококкоз или альвеококкоз. Но для
надежной верификации требуется
лабораторная диагностика (эозинофилия)
+ проведение серологических тестов на
обнаружение антител к
паразитам.
Рентгенографии и рентгеноскопии грудной клетки и брюшной полости; ультрасонографического исследования печени, в том числе с цветным доплеровским картированием; компьютерной и магнитно-резонансной томографии.
В сомнительных случаях применяются лапароскопия, серологические исследования и гистологическая верификация, как в до-, так и послеоперационном периоде.
Диагностическая пункция жидкостных образований при любом подозрении на эхинококкоз абсолютно противопоказана, поскольку прокол паразитарного пузыря грозит истечением контагиозного содержимого и обсеменением брюшной полости.
Лечение
Поскольку случаи самоизлечения за счет гибели паразита чрезвычайно редки, то радикальным методом лечения является только хирургическое вмешательство. При эхинококкозе печени принципиально возможны три типа операции:
закрытая эхинококкэктомия;
полуоткрытая эхинококкэктомия;
открытая эхинококкэктомия.
Атипичная/типичная резекция печени вместе с паразитом без вскрытия полости вместе с фиброзной оболочкой.
Перицистэктомия – экстирпация кисты, вылущивание паразита между фиброзной и хитиновой оболочкой с последующим ушиванием полости изнутри.
Эхинококкотомия – вскрытие стенки паразита, удаление патологического содержимого и максимально возможное иссечение хитиновой капсулы. К этому методу прибегают, если невозможно технически иссечь весь пузырь, например, при близком расположении крупного кровеносного сосуда.
Во время полузакрытой и тем более открытой эхинококкэктомии необходима дополнительная обработка стенок кисты с целью девитализации оставшихся элементов паразита. Это может быть и обработка электроножом в режиме «спрей», или аргонплазменным коагулятором. Кроме того, можно использовать некоторые агрессивные для паразита вещества: 20–30 %-й раствор глицерина, 5 %-й раствор йода, 70–96 %-й раствор спирта.
При множественном поражении или наличии больших полостей распада, при широком врастании паразита в нижнюю полую вену резекция печени является сугубо паллиативным мероприятием, а пациенты в этом случае должны рассматриваться как потенциальные претенденты на пересадку печени
